Procedura relativa al controllo e prevenzione del
Rischio Biologico ( RB ) nell’attività di diagnosi e cura al paziente
1.1 Organizzazione :
1.2 Via / Piazza :
Cap: Comune :
Prov:
1.3 Persona da
contattare :
1.4 Qualifica :
2.1 Partita IVA:
2.2 Cod. ISTAT :
2.3 Ragione Sociale :
2.4 Via / Piazza :
Cap. Comune Prov
Tel. Fax
2.5 Comparto : Sanità
2.6 Produzione :
2.7 Referente per la
soluzione :
|
3. Processo lavorativo
e natura del problema
|
3.1 Ciclo di lavorazione
: diagnosi, cura
3.2
|
Lavorazione
|
Diagnosi e cura del
paziente
|
|
Fase di lavorazione
|
tutte
quelle attività che comportano l’assistenza e la gestione del paziente
infettivo o sospetto tale
|
3.6 Descrizione dei
rischi :
Trasmissione di agenti
patogeni da pazienti infetti a operatori sanitari e non, operanti in strutture
di diagnosi e cura e ad operatori che svolgono attività connesse alla gestione
degli aspetti alberghieri per strutture di diagnosi e cura ( cucina, lavanderia
).
Stima del numero dei
soggetti esposti: 1600 circa ( Azienda ULSS 18 )
3.7 Descrizione dei danni
: Comparsa di malattie infettive, endoparassitosi,
ecc. con possibilità di danno permanente o morte nei casi più gravi.
Stima del numero di soggetti danneggiati:
3 – 5 casi / anno di
trasmissione di malattia infettiva senza danno permanente.
< 1 caso / 5 anni di trasmissione di malattia
infettiva con danno permanente.
( Dati relativi alla
popolazione stimata al 3.6 )
Tipo di intervento
4.1 Ingegneristico /
ambientale: vedi punto p) dell’ Allegato 1
4.2 Protezione personale: vedi punti b), c), d) dell’ Allegato 1
4.4 Informazione del
personale :
|
Livello
|
Modalità
|
|
Informazione
|
Verbale e cartacea
|
|
Formazione
|
Corso con valutazione
dell’apprendimento
|
|
Addestramento all’uso dei
DPI
|
Corso con esercitazione
pratica
|
Per l’informazione dei
pazienti e dei familiari vedi : punto
r) dell’ Allegato 1
4.5 Cambiamento delle
sostanze o materiale in uso :
4.6
Procedurale
: vedi punto a), e), g), h), i), e), m), n), o), q) dell’ Allegato 1
4.7
Descrizione : testo riportante la “procedura per l’applicazione
corretta delle misure di isolamento”
4.8 Risultati ottenuti / efficacia : attesa assenza di casi
4.9 Norme
Legislative di riferimento :
- Decreto Legislativo 19 settembre 1994, n. 626
Attuazione delle direttive 89/391/CEE, 89/654/CEE, 89/655/CEE, 89/656/CEE,
90/269/CEE, 90/270/CEE, 90/394/CEE e 90/679/CEE riguardanti il
miglioramento della sicurezza e della salute dei lavoratori sul luogo di
lavoro.
- Decreto Legislativo 19 marzo 1996, n. 242
Modifiche ed integrazioni al decreto legislativo 626/94 recante attuazione
di direttive comunitarie riguardanti il miglioramento della sicurezza e
della salute dei lavoratori sul luogo di lavoro.
- Decreto Ministeriale 12 novembre 1999 (Ministero
del Lavoro e della Previdenza Sociale)
Modificazioni all'allegato XI del decreto legislativo 19 marzo 1996, n.
242, concernente: "Modifiche ed integrazioni al decreto legislativo
19 settembre 1994, n. 626, recante attuazione di direttive comunitarie
riguardanti il miglioramento della sicurezza e della salute dei lavoratori
sul luogo di lavoro".
- Decreto Legislativo 12 aprile 2001, n. 206
Attuazione della direttiva 98/81/CE che modifica la direttiva 90/219/CE,
concernente l'impiego confinato di microrganismi geneticamente
modificati.
4.10
Norme
tecniche di riferimento :
- Allegato XII del
D.lgs. 626/94
- Normativa tecnica sui DPI
4.11
La
soluzione coperta dal brevetto :
4.12
La
soluzione è coperta da segreto industriale:
4.13
Durata
della soluzione : permanente
4.15
Costo della soluzione :
Documentazione
disponibile :
4.16 Testo : Allegato 1 – Allegato 2
4.17 Foto diapositive :
4.18 Ditta produttrice della soluzione :
4.19 Indirizzo :
4.20 Referente per la
soluzione: SPP ( Servizio
Prevenzione e Protezione ) e DMO ( Direzione Medico Ospedaliera ).
5.1
Difficoltà di utilizzo : non
raccolta la valutazione sulla difficoltà di utilizzo; si propone una scheda di
valutazione da parte dei lavoratori delle procedure proposte ( Allegato 2)
5.2
Sono stati informati i dipendenti sull’uso / funzione della soluzione ? : SI
5.3
Parere di dipendenti, RLS : non raccolta
5.4
Parere del DL / RSPP : RSPP parere
positivo, DL in attesa di parere
5.5
Soluzione modifica sostanzialmente le modalità di lavoro : NO
5.6
: la soluzione deve essere rimossa per la normale manutenzione dell’impianto /
macchina / ecc. :
5.7
La soluzione è applicabile in qualsiasi situazione o esistono situazioni che la
rendono inapplicabile : soluzione
sempre applicabile
5.8
La soluzione necessita di particolari cure e manutenzione :
Allegato 1
PROCEDURA PER L’APPLICAZIONE
CORRETTA DELLE
MISURE DI ISOLAMENTO
Per
ridurre il rischio di trasmissione dei microrganismi in ospedale è fondamentale
applicare sempre le misure di controllo delle infezioni relativamente
a:
a) lavaggio delle mani
b) uso dei guanti
c) uso delle mascherine con o senza visiera,
occhiali protettivi, schermi facciali
d) uso dei camici e indumenti protettivi
e) manovre rianimatorie
f) manipolazione di strumenti ed oggetti
taglienti
g) attrezzature per l’igiene del paziente
h) trattamento dei materiali sanitari
utilizzati per l’assistenza al paziente
i) smaltimento rifiuti
l) raccolta e trattamento di biancheria ed
effetti letterecci
m) trattamento delle stoviglie
n) campioni biologici
o) igiene ambientale
p) collocazione del paziente
q) trasporto dei pazienti infetti
r) educazione sanitaria al paziente e
familiari
a) Lavaggio delle mani
• Il
lavaggio delle mani è la misura più importante ed efficace per prevenire la
trasmissione delle infezioni.
• Il
lavaggio delle mani riduce la carica batterica usualmente presente sulla cute.
• E’ fondamentale
lavare le mani prontamente e con accuratezza al termine dell’assistenza
prestata ai pazienti, anche se si sono usati i guanti.
• E’
doveroso lavare le mani prima di assistere il malato.
• E’
importante lavare le mani prontamente e con accuratezza tra una procedura
assistenziale e l’altra, anche se eseguita allo stesso paziente.
• E’
fondamentale lavare le mani prontamente e con accuratezza se si verifica un
accidentale contatto con sangue, fluidi corporei, secrezioni, escrezioni e
strumenti o materiali contaminati da essi, anche se si sono usati i guanti.
• E’
necessario prevenire e curare screpolature, abrasioni e piccole ferite della
cute facendo regolarmente uso di creme emollienti e idratanti alla fine
dell’attività lavorativa.
• E’
controindicato indossare anelli, bracciali, orologi e altri monili perché
questi oggetti sono ottimi ricettacoli di germi e impediscono la completa
detersione o antisepsi delle mani.
• In
relazione al tipo di prestazione che l’operatore si accinge a svolgere può
essere richiesto un diverso tipo di lavaggio.
a) 1. Lavaggio
sociale:
questo
lavaggio ha lo scopo di rimuovere la maggior parte della flora microbica
occasionale colonizzante le mani. Si esegue usando un sapone liquido neuro.
Questa operazione deve essere effettuata con un vigoroso sfregamento delle
mani, dei polsi e la prima parte degli avambracci per almeno 10-15 secondi, ad
esempio prima del turno lavorativo, prima della somministrazione del vitto,
prima della somministrazione della terapia, tra un contatto e l’altro fra
pazienti, dopo aver utilizzato i servizi igienici, dopo il rifacimento dei
letti, dopo essersi soffiati il naso, dopo la rimozione dei guanti, ecc..
a) 2. Lavaggio
antisettico:
questo
lavaggio ha lo scopo di rimuovere la flora microbica occasionale colonizzante
le mani e di ridurre la flora microbica residente. Si esegue usando un
detergente antisettico, procedendo nel seguente modo:
• bagnare le mani, i polsi e la prima parte
degli avambracci e versare l’antisettico, azionando con il gomito l’apposito
erogatore;
• lavare le mani, i polsi e la prima parte
dell’avambraccio per due minuti, ponendo particolare attenzione agli spazi
interdigitali ed ungueali; usare lo spazzolino monouso solo per pulire a fondo
le unghie;
• risciacquare abbondantemente con acqua
corrente;
• asciugare tamponando con salvietta monouso.
Il
lavaggio antisettico è deve essere effettuato sempre prima di eseguire
procedure invasive sul paziente, prima di assistere pazienti particolarmente
suscettibili alle infezioni (neonati, pazienti immunocompromessi), dopo aver
assistito pazienti infetti o colonizzati, dopo aver toccato materiali /
superfici potenzialmente contaminati da patogeni.
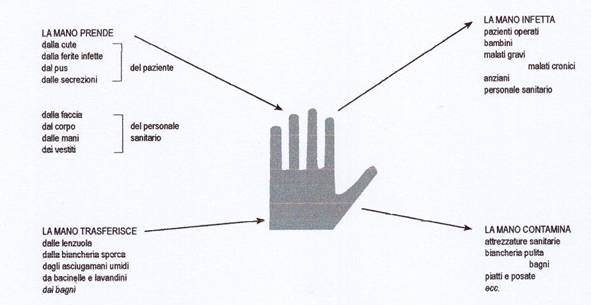
Figura
2 - Ruolo delle mani nella trasmissione delle infezioni ospedaliere.
b) Uso
dei guanti
• I guanti hanno un
ruolo importante nella prevenzione delle infezioni ospedaliere. Infatti,
indossare i guanti riduce la probabilità che i microrganismi presenti sulla
cute delle mani del personale vengano trasmessi al paziente nel corso di
procedure invasive o assistenziali che implicano il contatto con mucose o cute
non integra.
• I guanti sono una
barriera fisica tra la cute delle mani e l’ambiente esterno.
• I guanti, se usati
correttamente, sono un dispositivo di protezione individuale indispensabile per
prevenire i rischi occupazionali tra gli operatori sanitari.
• I guanti devono essere
indossati per ridurre la probabilità che le mani del personale, contaminate con
microrganismi da un paziente colonizzato o infetto o da un veicolo contaminato,
possano trasmettere questi germi ad altri pazienti.
• Il personale deve
indossare guanti della misura adeguata e del tipo idoneo alla prestazione da
effettuare.
• Devono essere
indossati prima di venire in contatto con: sangue, liquidi corporei. secreti,
escreti, mucose, cute non intatta dei pazienti e oggetti contaminati.
• E’ vietato rispondere
al telefono, toccare maniglie, usare la tastiera del PC, ecc. con i guanti.
• I guanti devono essere
sostituiti durante i contatti tra un paziente e l’altro.
• I guanti devono essere
sostituiti durante procedure effettuate sullo stesso paziente, ma in zone
differenti.
• Devono essere
immediatamente rimossi quando si rompono o si verifica una puntura o una
lacerazione.
• I guanti devono essere
prontamente rimossi dopo l’uso, per evitare di inquinare, toccandoli, oggetti
non contaminati e superfici ambientali.
• Le mani devono essere lavate dopo la rimozione
dei guanti e dopo l’uso devono essere eliminati nei contenitori per rifiuti
potenzialmente infetti.
ATTENZIONE:
INDOSSARE I GUANTI NON
SOSTITUISCE LA NECESSITA’ DI
LAVARE LE MANI,
POICHE’:
1) I GUANTI POSSONO
PRESENTARE DIFETTI INVISIBILI O POSSONO LACERARSI DURANTE L’USO.
2) LE MANI POSSONO
CONTAMINARSI DURANTE LA RIMOZIONE DEI GUANTI.
3) I GUANTI POSSONO
VENIRE CONTAMINATI MENTRE SI INDOSSANO
La
scelta e l’impiego dei guanti deve essere appropriata all’uso per il quale sono
stati costruiti, pertanto si ricorda che:
b) 1. -
guanti in gomma o neoprene o PVC per uso domestico - devono essere usati per le attività di
decontaminazione, sanificazione e disinfezione ambientale; per la
decontaminazione, detersione e disinfezione dei materiali sanitari. I guanti in
gomma devono essere personali e possono essere lavati con acqua e sapone e disinfettati
sulla superficie esterna (es. clorossidante elettrolitico 1.000 ppm di cloro
attivo = soluzione al 10% di Amuchina Concentrata ovvero 100 ml di Amuchina
Concentrata in 1 litro d’acqua), conservati asciutti e riutilizzati.
Se
squamati, lesionati, se hanno riportato punture o se contaminati all’interno, i
guanti vanno sostituiti.
b) 2. -
guanti in lattice o in vinile o in nitrile non sterili - devono essere usati per procedure che determinano
il contatto con mucose e per altre procedure diagnostiche o assistenziali che
possono comportare il contatto con sangue e altro materiale organico.
b) 3. -
guanti in lattice o in vinile o in nitrile sterili - devono essere usati per attività in cui è richiesta
asepsi ( interventi chirurgici, manovre strumentali e/o invasive: cateterismo
vescicale, punture esplorative, biopsie, cateterismo venoso e arterioso
centrale,
ecc.).
Prima di indossarli deve essere effettuato il lavaggio antisettico delle mani.
b) 4. -
guanti in filo di scozia - possono essere usati da operatori che manifestano
dermatiti da contatto di natura irritativa; si indossano sotto un secondo paio
di guanti adatti all’operazione da svolgere.
c) Uso delle mascherine con o senza visiera, occhiali
protettivi, schermi facciali
La
mascherina e gli occhiali protettivi, o la mascherina con visiera, o gli
schermi facciali devono essere utilizzati per proteggere le mucose di occhi,
naso e bocca durante l’esecuzione di procedure che possono determinare schizzi
di sangue o di altri liquidi biologici, come ad esempio, prelievi, procedure
aspirazione di liquidi biologici, broncoscopie, ecc. Le mascherine sono
indicate inoltre per contenere e filtrare le goccioline provenienti dal cavo
oro-rino-faringeo dell’operatore.
c) 1 - Mascherine: comprendono le mascherine a conchiglia, le
mascherine chirurgiche con o senza visiera.
•
Perché la mascherina sia efficace deve essere indossata sulla bocca e sul naso;
infatti, la mascherina deve trattenere tutto quanto è presente
nell’espirazione.
•
Deve essere legata dietro la testa in modo corretto, cioè con i lacci superiori
legati dietro la testa e i lacci inferiori dietro la nuca; i lacci non devono
essere incrociati dietro la testa perché ciò deformerebbe la sagoma della
mascherina sulle guance.
•
Deve essere ben adesa al volto: aiuta ad evitare l’appannamento degli occhiali.
•
Deve essere manipolata solo per i lacci o per gli elastici auricolari, evitando
di toccare la parte frontale della maschera, per mantenerla pulita.
•
Una volta indossata non deve essere mai abbassata.
•
Deve essere rimossa slacciando prima il laccio inferiore e poi quello
superiore, in modo che la mascherina non ricada sul collo o sul camice
contaminandoli.
•
Deve essere usata una sola volta e poi gettata nel contenitore dei rifiuti
potenzialmente infetti.
•
Deve essere rimossa evitando di toccare la parte anteriore. E’ sufficiente
slegare i lacci.
•
Dopo la rimozione dei guanti lavare accuratamente le mani.
La mascherina
contribuisce a scoraggiare chi la indossa
a toccarsi il naso e la
bocca.
Quando si indossa la
mascherina è buona norma parlare il meno possibile.
c) 2 - Occhiali
protettivi e schermi facciali:
gli schermi facciali o gli occhiali protettivi indossati in combinazione con la
mascherina, forniscono una barriera di protezione alle mucose degli occhi, del
naso e della bocca dal contatto con patogeni trasmissibili.
• Devono essere usate durante le attività di
assistenza al paziente che possono generare schizzi o spruzzi di sangue, fluidi
corporei, secrezioni o escrezioni.
• Le protezioni monouso devono essere
smaltite nei contenitori per rifiuti potenzialmente infetti.
• Le protezioni riutilizzabili dopo l’uso
devono essere decontaminate, deterse e sterilizzate o disinfettate (come
indicato dalla casa produttrice e al paragrafo “Trattamento dei materiali
sanitari utilizzati per l’assistenza al paziente”).
• Devono essere indossate senza toccare lo
schermo o le lenti.
•
Devono essere rimosse senza toccare lo schermo o le lenti.
•
Non devono essere toccate durante le manovre assistenziali.
•
Dopo la rimozione degli occhiali o dello schermo facciale, lavare accuratamente
le mani.
L’utilizzo di occhiali e schermi facciali deve essere
individuale.
d) Uso dei camici e indumenti
protettivi
I camici e gli indumenti protettivi
(calzari, ecc.) sono indossati per prevenire la contaminazione degli indumenti
e per proteggere la cute del personale dall’esposizione al sangue e altri
liquidi biologici.
• Devono
essere indossati dal personale quando è possibile sporcarsi con secrezioni ed
escrezioni (es. pazienti incontinenti con diarrea, pazienti con infezioni
respiratorie, ecc.).
• Devono
essere indossati durante l’assistenza ai pazienti infetti da microrganismi
epidemiologicamente importanti (ad es. pazienti affetti da Herpes zoster
disseminato).
• Devono
essere indossati da chiunque entra nella stanza di un paziente altamente
contagioso.
• Devono
essere monouso.
• Devono
essere rimossi prima di lasciare la stanza.
• Devono
essere indossati camici idrorepellenti ogni qualvolta sussista il rischio di
schizzi di sangue o altri materiali biologici (es. per le attività di sala
operatoria e sala parto).
• I
camici monouso devono essere smaltiti nei contenitori per rifiuti
potenzialmente infetti.
• I
camici riutilizzabili che risultino contaminati o potenzialmente contaminati,
dopo l’uso devono essere immediatamente raccolti, indossando guanti di
protezione, nei sacchi di colore rosso, e avviati alla lavanderia.
• Dopo
aver tolto il camice, le mani devono essere lavate.
e)
Manovre rianimatorie
Durante
le manovre rianimatorie il personale deve sempre indossare:
• Guanti, camice, mascherina, occhiali
protettivi o visiera.
• Palloni Ambu, boccagli, va e
vieni, ecc. devono essere decontaminati, detersi, disinfettati e/o sterilizzati
(vedi paragrafo “Trattamento degli strumenti ed articoli sanitari utilizzati
per l’assistenza al paziente”).
f) Manipolazione di strumenti ed oggetti taglienti
•
Tutti gli operatori devono adottare le misure necessarie a prevenire incidenti
causati da aghi, bisturi e altri dispositivi taglienti o pungenti durante il
loro utilizzo, nelle fasi di decontaminazione, di detersione e di smaltimento.
•
Aghi e oggetti taglienti non devono essere indirizzati verso parti del corpo.
•
Non devono essere presi “al volo” strumenti taglienti e/o pungenti se stanno
cadendo.
•
Non devono essere raccolti con le mani “nude” gli strumenti taglienti e/o
pungenti caduti per terra.
•
Non devono essere portati strumenti taglienti e/o pungenti in tasca.
•
Non devono essere piegate o rotte lame, aghi e altri oggetti pungenti.
•
Non devono essere sfilate con le mani le lame dei bisturi dal manico.
•
E’ assolutamente vietato reincappucciare gli aghi dopo l’uso.
•
Gli aghi usati non devono essere rimossi con le mani.
•
Tutti i materiali taglienti e pungenti provenienti dal malato devono essere
smaltiti nei contenitori imperforabili (Halibox). Tali contenitori devono
essere posti in vicinanza ed in posizione comoda rispetto alla zona nella quale
i presidi vengono utilizzati.
•
Gli Halibox non devono essere riempiti per più di 3/4 della loro capacità,
devono essere richiusi ermeticamente ed eliminati nei contenitori per rifiuti
potenzialmente infetti.
• I materiali pungenti e/o taglienti devono
essere riposti negli Halibox con le parti taglienti e/o pungenti rivolte verso
il fondo del contenitore.
• Controllare sempre che gli
oggetti smaltiti negli Halibox non sporgano dal contenitore.
g) Attrezzature per l’igiene
del paziente
•
Materiali taglienti o abrasivi necessari per l’igiene del paziente, quali
forbici, tagliaunghie, rasoi, spazzolini per unghie, ecc., devono essere
personali.
• Se il paziente risulta sfornito di tali
oggetti utilizzare materiale monouso o materiale riutilizzabile sterile.
• Il materiale tagliente
riutilizzabile prima di essere sterilizzato deve essere decontaminato e deterso
(vedi paragrafo “Trattamento dei materiali sanitari utilizzati per l’assistenza
al paziente” ).
h) Trattamento degli strumenti ed articoli sanitari
utilizzati per l’assistenza al paziente
Classificazione di E. Spaulding
Gli
strumenti e articoli sanitari vengono distinti in:
•
Articoli ad alto rischio o critici. Sono quei dispositivi che penetrano in
tessuti o nelle cavità normalmente sterili o nel torrente ematico o entrano in
contatto con cute o mucose non integre (es. cateteri intravascolari, strumenti
a fibre ottiche invasivi, ferri chirurgici e tutti quei dispositivi che vengono
a contatto con sangue e liquidi biologici intracavitari). Il requisito di
questi articoli è: sterilità.
•
Articoli a medio rischio o semicritici. Sono quei dispositivi destinati al
contatto con mucose integre (es. endoscopi, circuiti di respiratori, cannule
orofaringee, ecc.). Il requisito di questi articoli è: sterilizzazione; di
disinfezione di alto livello. Anche se la sterilità è desiderabile, nella maggior
parte dei casi una disinfezione di alto livello garantisce, con ragionevole
grado di sicurezza, che l’articolo sia privo di microrganismi patogeni.
•
Articoli a basso rischio o non critici. Sono quei dispositivi che solitamente
non vengono a contatto con il paziente, oppure che entrano in contatto solo con
la cute integra. Il requisito di questi articoli è: bassa carica microbica
mediante detersione; in alcune situazioni e/o in aree a rischio può essere
utile una successiva disinfezione di intermedio o basso livello.
Gli articoli semicritici possono divenire critici se durante
l’uso vengono a contatto diretto o indiretto con tessuti sterili o con il
sistema vascolare. Gli articoli non critici possono divenire semicritici o
critici se durante l’utilizzo vengono a contatto diretto o indiretto con
tessuti sterili,
il sistema vascolare o le mucose.
•
Gli articoli usati su pazienti infetti devono essere considerati critici,
perchè contaminati.
•
Gli articoli non critici usati per pazienti immunocompromessi devono essere
sottoposti a disinfezione ad alto livello o sterilizzati (trattati come
semicritici) prima dell’uso.
•
Gli strumenti e articoli sanitari riutilizzabili dopo l’uso devono essere
decontaminati, detersi, disinfettati o sterilizzati come segue:
1. DECONTAMINAZIONE:
•
Indossare i dispositivi di protezione individuale, correlati alla gravità della
contaminazione ed alla complessità dell’intervento. (sovracamice o grembiule
impermeabile; mascherina con visiera o mascherina più occhiali protettivi; guanti
in gomma per uso domestico, ecc.)
•
Alloggiare il materiale contaminato, immediatamente dopo l’uso e con le mani
protette da guanti in gomma per uso domestico, in apposito contenitore
preferibilmente dotato di griglia e coperchio.
•
Versare un quantitativo di soluzione disinfettante fenolica adeguato a
sommergere tutto il materiale.
•
Lasciare agire la soluzione disinfettante per 10 minuti.
•
Terminato il tempo di decontaminazione estrarre dal contenitore il materiale
decontaminato; sciacquare accuratamente con acqua corrente.
•
Procedere alla detersione cosi come indicato al punto 2 “DETERSIONE”.
2. DETERSIONE O LAVAGGIO
2.1 mediante lavaggio manuale:
•
Immergere il materiale in soluzione enzimatica (detergente enzimatico e acqua),
con le mani protette da guanti in gomma per uso domestico, e lasciare agire per
un tempo minimo indicato (solitamente da 1 a 5 minuti, a seconda del grado di
sporco).
•
Trascorso il tempo indicato, indossare idonei dispositivi di protezione
individuale correlati alla gravità della contaminazione ed alla complessità
dell’intervento (sovracamice o grembiule plastificato; mascherina con visiera o
mascherina più occhiali protettivi; guanti in gomma per uso domestico, ecc.) e
procedere a spazzolare il materiale, tenendolo immerso nella soluzione.
Spazzole e altri strumenti di pulizia utilizzati per il lavaggio manuale, se
non sono monouso, devono essere quotidianamente detersi e sterilizzati. Durante
la spazzolatura porre particolare attenzione alle zone critiche dei materiali,
tipo incastri e zigrinature.
•
Immettere, se necessario, la soluzione detergente nel lume dei materiali cavi
(sonde, cateteri, ecc.), utilizzando apposite pistole.
•
Risciacquare accuratamente il materiale con acqua corrente fino alla completa
rimozione del detergente.
•
Verificare che gli strumenti siano privi di residui organici e altro materiale.
•
Asciugare il materiale con teli puliti e asciutti che non rilascino residui
filamentosi.
•
Asciugare con getti d’aria il materiale dotato di lumi.
•
Riporre ordinatamente il materiale da sterilizzare a vapore saturo o a ossido
di etilene (ETO) in contenitori e avviarli entro breve tempo alla Centrale di
Sterilizzazione o al Blocco Operatorio.
•
Per gli strumenti che devono essere disinfettati ad Alto Livello procedere come
indicato al punto 3 “DISINFEZIONE AD ALTO LIVELLO”.
2.2 mediante l’ausilio di macchine
lavastrumenti:
•
Disporre nell’apposito cestello gli strumenti evitando di sovrapporli e non in
sovra numero; gli strumenti a snodo devono essere aperti.
• Attivare il programma previsto, così come
indicato dall’azienda produttrice della macchina.
3. DISINFEZIONE DI
ALTO LIVELLO: da eseguire solo se il materiale non può essere sterilizzato con
metodo fisico o gassoso ( vapore saturo, ossido di etilene)
3.1 disinfezione manuale:
•
Indossare i dispositivi di protezione individuali indicati nella scheda tecnica
e nella scheda di sicurezza del prodotto utilizzato.
•
Immergere totalmente i materiali in soluzione disinfettante idonea
(glutaraldeide al 2% per un tempo minimo di 20 minuti, ortoftalaldeide per 5
minuti).
•
Immettere la soluzione disinfettante nel lume dei materiali cavi (sonde,
cateteri, ecc.), utilizzando apposite pistole.
•
Terminato il tempo di contatto indicato, prelevare i materiali e risciacquarli
con acqua sterile, utilizzando tecniche asettiche.
•
Asciugare con teli sterili.
N.B. - I MATERIALI DEVONO ESSERE
IMMERSI NELLA SOLUZIONE DISINFETTANTE DI ALTO LIVELLO IN QUANTITA’ ADEGUATE
ALLA CAPACITA’ DI CONTENIMENTO DEL CONTENITORE USATO PER LA DISINFEZIONE.
INOLTRE I MATERIALI NON DEVONO ESSERE
SOVRAPPOSTI.
Gli operatori che eseguono la decontaminazione, la
detersione e la disinfezione ad alto livello dei materiali sanitari devono
indossare idonei dispositivi di protezione individuale.
Inoltre:
• I dispositivi
medici non monouso devono
essere decontaminati e detersi preferibilmente prima di essere spostati
dall’ambiente dove sono stati utilizzati; se ciò non è possibile, devono
essere riposti immediatamente dopo l’uso in contenitori per la decontaminazione
e detersi in un lavello, preferibilmente adibito a tale scopo.
•
I dispositivi medici
monouso non devono essere né ritrattati né risterilizzati, ma
devono essere smaltiti immediatamente dopo l’uso.
Perché
i materiali sanitari riutilizzabili non divengano veicoli di infezione
nosocomiale
è fondamentale che la
decontaminazione, la detersione, la disinfezione o la sterilizzazione
vengano effettuate nel più assoluto
rispetto delle norme sopra citate Perché i materiali sanitari riutilizzabili e
monouso non divengano veicolo di infezione nosocomiale è fondamentale che il
maneggiamento, il trasporto e la
conservazione vengano effettuate correttamente.
Perché la disinfezione dei materiali
sanitari sia efficace è essenziale che la diluizione e il tempo d’azione dei
disinfettanti sia rispettato.
i) Smaltimento dei rifiuti
•
La raccolta differenziata dei rifiuti sanitari deve essere eseguita come
indicato dalle disposizioni ospedaliere vigenti.
•
Tutti i materiali provenienti dal malato devono essere raccolti nei contenitori
per rifiuti potenzialmente infetti.
•
I contenitori per rifiuti potenzialmente infetti devono essere sistemati in
posizione comoda, sicura e il più possibile vicina al posto dove devono essere
utilizzati.
•
Evitare di prelevare materiale dai contenitori per rifiuti potenzialmente
infetti.
•
Utilizzare dispositivi per la protezione della cute e delle mucose durante le
fasi di raccolta dei rifiuti potenzialmente infetti e manipolazione o chiusura
dei contenitori.
•
Sui contenitori per rifiuti potenzialmente infetti deve essere sempre indicata
la provenienza (apporre il nome o la sigla del reparto) e la data.
•
Evitare di trascinare i contenitori per rifiuti potenzialmente infetti, di
appoggiarli al corpo e di effettuare qialsiasi altra manovra che possa
pregiudicare la propria ed altrui sicerezza.
l)
Raccolta e trattamento di biancheria ed effetti letterecci.
•
La raccolta e il trattamento della biancheria e degli effetti letterecci
sporchi deve essere eseguita come indicato dalle disposizioni ospedaliere
vigenti.
•
La biancheria contaminata, deve essere manipolata e scossa il meno possibile.
•
La biancheria, imbrattata di sangue, liquidi biologici, secreti ed escreti,
deve essere riposta, indossando guanti di protezione, nell’apposito sacco e
deve essere immediatamente rimossa dalle zone destinate alla cura del paziente.
•
Il sacco idrosolubile deve essere a sua volta posto nel sacco di colore rosso.
•
I cuscini e i materassi contaminati da sangue e/o liquidi biologici, devono
essere raccolti negli appositi sacchi di colore rosso ed inviati in lavanderia
per il lavaggio e la disinfezione.
•
Gli operatori sanitari devono prestare particolare attenzione allo smaltimento
della biancheria affinché nel sacco di raccolta della biancheria non cadano
accidentalmente gli strumenti (rasoi, pinze, aghi, ecc.) usati durante
l’assistenza al paziente mettendo a rischio di contagio gli operatori addetti
allo smaltimento della biancheria sporca.
•
Relativamente alla raccolta, effettuare la suddivisione dei capi da lavare
secondo il seguente schema:
|
Colore distintivo
|
Tipo biancheria
|
Esempio
|
|
BIANCO
|
BIANCHERIA PIANA DA REPARTO
|
Lenzuola, federe, solo bianco
|
|
VERDE
|
BIANCHERIA PIANA E CONF. VERDE
|
Telini, casacche, solo verde
|
|
GIALLO
|
BIANCHERIA CONF (DIVISE)
|
Pantaloni, casacche, camici
|
|
TRASPARENTE
|
ARTICOLI DI LANA O DELICATI
|
Panni lana, divise 118
|
|
IDROSOLUBILE + ROSSO
|
BIANCHERIA INFETTA O PRESUNTA TALE
|
Il sacco idrosolubile deve essere chiuso prima di
essere inserito nel sacco rosso
|
m)
Trattamento delle stoviglie
• Le stoviglie devono essere sempre lavate
in lavastoviglie perché è il trattamento igienico più sicuro nella maggior
parte dei casi. La combinazione di acqua calda e detersivo usata nelle
lavastoviglie è sufficiente per decontaminare piatti, bicchieri, tazze e altre
stoviglie.
• Per la somministrazione dei
pasti ai malati sottoposti a misure d’isolamento possono essere utilizzati
piatti e stoviglie sia monouso che riutilizzabili.
n) Campioni biologici
I
campioni biologici (es. sangue, urine, feci, prelievi bioptici, ecc.) devono
essere:
• Prelevati in provette e contenitori con
tappo a chiusura ermetica e sicura e non devono essere imbrattati di liquido
biologico.
• Manipolati utilizzando idonei dispositivi
di protezione individuale (visiere, guanti, camici, ecc.).
• Trasportati negli appositi
contenitori a valigetta a chiusura ermetica; i contenitori a valigetta dopo
l’uso devono essere decontaminati, detersi, disinfettati e/o sterilizzati (vedi
paragrafo “Trattamento degli strumenti ed articoli sanitari utilizzati per
l’assistenza al paziente”).
o) Igiene
ambientale
E’
necessario tenere presente che, sebbene i microrganismi possano essere presenti
su pareti, pavimenti e superfici ambientali, se non visibilmente contaminate,
raramente sono causa di contagio. Tuttavia alcuni patogeni infettanti possono
sopravvivere per lunghi periodi di tempo su superfici inanimate; per tale
ragione tutte le superfici e gli oggetti che vengono ripetutamente toccati o
frequentemente utilizzati (es. letto, comodino, pomelli delle porte e delle
finestre, rubinetti, ecc.) dal/per il paziente e presenti nell’unità di degenza
possono favorire, se contaminati, la trasmissione delle infezioni crociate.
Tutti gli oggetti non necessari e che non possono essere decontaminati, sanificati
e disinfettati devono essere rimossi.
Per
l’igiene ambientale valgono quindi i seguenti principi:
•
E’ raccomandata un’attenta pulizia e rimozione dello sporco poiché l’intervento
di pulizia, se effettuato correttamente è, da solo, sufficiente a ridurre la
maggior parte della carica microbica presente sulle superfici ambientali.
•
La sanificazione ambientale deve essere svolta quotidianamente e correttamente,
secondo le indicazioni contenute nel Capitolato di Sanificazione.
•
Per le modalità di sanificazione e disinfezione deve essere seguita la
procedura descritta nel Capitolato di Sanificazione.
•
Non è opportuno disinfettare di routine le superfici ambientali.
•
L’uso dei disinfettanti è indicato:
– per aree ad alto
rischio e a bassa carica microbica;
– per superfici e attrezzature poste nelle immediate
vicinanze del paziente immunocompromesso o portatore di patologia infettiva;
– per piani di lavoro
e superfici di apparecchiature che vengono ripetutamente toccate.
•
Le operazioni di disinfezione delle superfici (sanitizzazione) devono essere
sempre precedute da accurate operazioni di pulizia (sanificazione).
•
In presenza di superfici contaminate da schizzi di sangue e materiale organico,
le procedure da eseguire in successione sono: decontaminazione, sanificazione,
disinfezione. In presenza di contaminazione da materiale organico si deve
procedere nel seguente modo:
–
indossare idonei dispositivi di protezione individuale correlati alla gravità
della contaminazione ed alla complessità dell’intervento (guanti, visiera,
camice, ecc.);
–
coprire completamente la contaminazione con idoneo principio attivo (granuli di
sodio dicloroisocianurato);
–
lasciare agire per 5 minuti: il materiale biologico verrà completamente
solidificato;
–
rimuovere il tutto con panni monouso (es. panni di carta), con modalità atta a
proteggere da eventuale materiale tagliente o acuminato, ed eliminare negli
appositi contenitori per rifiuti potenzialmente infetti;
–
con panno imbevuto di soluzione detergente pulire la superficie interessata;
–
procedere poi alla disinfezione con panno imbevuto di soluzione disinfettante
(polifenoli emulsione 0,4% o cloro attivo 1.000ppm - 10% -).
•
Alla dimissione, al trasferimento e al decesso del paziente infetto o
colonizzato da patogeni epidemiologicamente importanti deve essere eseguita la
sanificazione e la disinfezione come indicato dal Capitolato di Sanificazione,
adottando le stesse precauzioni quando il paziente era presente nella stanza
(lavaggio delle mani, uso di dispositivi di protezione individuale).
•
Non utilizzare la pratica della nebulizzazione ambientale perché è ritenuta un
sistema inefficace di decontaminazione dell’aria e delle superfici.
•
Deve essere sempre fatta una corretta diluizione dei detergenti e dei disinfettanti
e devono essere sempre rispettati i tempi di contatto con le superfici. Non si
devono associare tra loro più prodotti al momento dell’uso (detergente +
disinfettante, disinfettante + disinfettante) senza averne prima verificato la
compatibilità.
p)
Collocazione del paziente
Una adeguata collocazione del paziente
è una componente significativa delle misure di isolamento.
• Ogni
reparto deve disporre di camera singola con servizi igienici.
• La
camera singola è indicata per i pazienti con infezioni altamente contagiose.
• Deve
essere assegnata se il livello igienico del paziente è insufficiente; se il
paziente non collabora; se contamina l’ambiente attraverso le mani e
oggetti personali (ad es. bambini, oppure pazienti con stato mentale alterato).
•
La camera deve essere dotata di servizi igienici indipendenti.
•
Quando una camera singola non è disponibile è possibile far condividere la
camera a pazienti che abbiano una infezione attiva causata dallo stesso
microrganismo (coorte di pazienti). Questa soluzione può essere adottata solo a
condizione di escludere la trasmissione di altri microrganismi e quando la
possibilità di reinfezione con lo stesso agente patogeno è minima.
•
E’ anche possibile, soprattutto durante episodi epidemici raggruppare i pazienti
infetti (es. durante una epidemia da Rotavirus).
•
Se la camera singola non è disponibile, consultare i professionisti addetti al
controllo delle infezioni ospedaliere per l’individuazione di una valida
alternativa.
La separazione del malato infetto dagli
altri malati,
oltre a ridurre la possibilità di
trasmissione,
facilita l’adozione delle tecniche di
profilassi da parte del personale.
q) Trasporto di pazienti infetti
Ridurre
gli spostamenti dei pazienti con patologie infettive dalla loro stanza ad altri
ambienti (es. Radiologia, Elettrocardiografia, ecc.) consente di limitare le
opportunità di trasmissione di microrganismi in ospedale.
Se il
paziente deve lasciare la sua stanza è assolutamente indispensabile che:
•
Il paziente indossi o usi appropriate misure di barriera (es. mascherine)
qualora la patologia infettiva di cui è affetto comporti dei rischi di
contaminazione diretta del personale, dei visitatori, dei malati e indiretta
dell’ambiente.
•
Il personale dell’area in cui il paziente viene trasferito venga avvisato
dell’imminente arrivo del malato e delle precauzioni da usarsi per ridurre il
rischio di trasmissione.
•
Il paziente venga informato della sua malattia, delle vie di trasmissione e
delle modalità per prevenire la trasmissione dei microrganismi infettanti di
cui è portatore.
•
Tali precauzioni devono essere rese operative anche per un trasporto a mezzo
autolettiga.
r)
Educazione sanitaria al paziente e ai familiari
•
Per evitare la diffusione dell’infezione attraverso gli oggetti personali dei
pazienti e dei ricoverati è importante educare il paziente e i suoi familiari
sulle modalità di trasmissione del suo stato di infezione o di portatore.
•
E’ necessario fornire al paziente le indicazioni sui comportamenti da attuare
nell’ambito ospedaliero e in seguito al proprio domicilio per proteggere i
familiari dal contagio.
•
L’atteggiamento professionale degli operatori (alla base di ogni intervento di
prevenzione e promozione della salute) farà accettare più facilmente al
paziente le norme di isolamento.
Allegato
2
SCHEDA DI VALUTAZIONE DELLE PROCEDURE
Al
fine di migliorare le procedure operative Vi chiediamo di compilare e
consegnare all'ufficio ……………. la presente scheda. La scheda è anonima.
1.
Ritengo la procedura :
GIUDIZIO
|
X
|
PUNTEGGIO
|
|
UTILE
|
|
10
|
|
SUPERFLUA
|
|
1
|
GIUDIZIO
|
X
|
PUNTEGGIO
|
|
COMPLETA
|
|
10
|
|
INCOMPLETA
|
|
1
|
2.
Ritengo la descrizione della procedura:
GIUDIZIO
|
X
|
PUNTEGGIO
|
|
CHIARA
|
|
10
|
|
ABBASTANZA CHIARA
|
|
5
|
|
INCOMPRENSIBILE
|
|
1
|
3.
La procedura ha modificato il comportamento in riferimento
ai rischi?
GIUDIZIO
|
X
|
PUNTEGGIO
|
|
MOLTO
|
|
10
|
|
ABBASTANZA
|
|
5
|
|
PER NIENTE (APPLICAVO
GIA’ LE INDICAZIONI IN ESSA CONTENUTE)
|
|
5
|
|
PER NIENTE (RITENGO
INADEGUATE LE INDICAZIONI IN ESSA CONTENUTE)
|
|
1
|
4. Ho rilevato
i seguenti errori / omissioni nella procedura:
__________________________________________________________________________________________________________________________________________________
5.
Propongo le seguenti variazioni:
_______________________________________________________________________________________________________________________________________________________________________________________________________________
Riservato
all’ufficio……………….
N° schede : ………………………….
Punteggio: SOMMARE I PUNTI
PER OGNI RISPOSTA
|
PUNTEGGIO
|
VALUTAZIONE
|
N°SCHEDE
|
%
|
|
DA 35 A 40
|
PROCEDURA RITENUTA VALIDA
DALL’OPERATORE
|
|
|
|
DA 11 A 34
|
L’OPERATORE RITIENE UTILE
LA PROCEDURA MA RILEVA ALCUNE CARENZE O INCONGRUENZE DELLA STESSA
|
|
|
|
INFERIORE A 11
|
L’OPERATORE RITIENE LA
PROCEDURA NON IDONEA O NON ATTUABILE
|
|
|
CONDIZIONI DI VALIDITÀ:
Procedura valida se
soddisfatte le due seguenti condizioni:
- punteggio da 35 a 40 > 70%
- punteggio inferiore a 11 < 10%
In tutti gli altri casi la
procedura va rivista.