DOCUMENTO DI COMPARTO
L'attività sanitaria all'interno delle unità operative ospedaliere viene svolta con la finalità di garantire assistenza ai pazienti con patologia prevalentemente di tipo acuto per i reparti di medicina, chirurgia, pediatria e rianimazione, e di tipo cronico, con condizioni di non autosufficienza, in Lungodegenza. Per le patologie di tipo acuto si svolgono attività di diagnosi e cura, per quelle di tipo cronico-degenerativo si svolgono attività di contenimento delle complicanze.
Il riquadro nella flow-chart mostra la tipologia dell'utenza che ha accesso al reparto. Sono inoltre evidenziate le attività correlate alla gestione dei pazienti, di tipo alberghiero, assistenziale, diagnostico-terapeutico e infine amministrativo.
L'affluenza dei pazienti ai reparti per quello che riguarda la Lungodegenza è solitamente programmata con un reparto dove sono stati ricoverati in un primo tempo per patologie acute oppure con i MMG (Medici di Medicina Generale). Il ricovero però può essere effettuato direttamente nel reparto di Lungodegenza per problemi emergenti. Nei reparti per acuti invece, il ricovero può essere programmato, oppure non programmato come nel caso dei pazienti inviati dal pronto soccorso, o infine può avvenire per trasferimento dai reparti di chirurgia per la rianimazione.
Le attività svolte vengono registrate con strumenti diversi, prevalentemente tramite le registrazioni dei DRG e la compilazione delle schede di dimissione ospedaliera.
Nell’Azienda ULSS 8 i reparti di degenza sono situati presso gli ospedali di Castelfranco Veneto e Montebelluna.
Il reparto Lungodegenza del Presidio Ospedaliero di Castelfranco Veneto è collocato in una sede provvisoria, situata nel cosiddetto “Padiglione di ingresso” del complesso ospedaliero; è prevista una diversa collocazione nel “Monoblocco”. La Pediatria è situata nel “Padiglione Kappa” al primo piano del vecchio complesso ospedaliero; anch'essa sarà trasferita nel “Monoblocco”. Presso questa struttura sono già ora situate la Medicina Generale (che comprende all’interno della sua unità operativa la Gastroenterologia, l’Ematologia e la Neurologia), la Chirurgia e la Rianimazione. Queste unità operative sono collegate ai reparti del vecchio ospedale e alla Piastra Servizi (sede della Medicina Nucleare, della Radiologia, del Day Hospital Oncologico, dei Poliambulatori e della Accettazione sanitaria) attraverso una rete di corridoi di collegamento.
Gli ospedali sono collegati fra loro dalla rete stradale provinciale non dotata di corsie preferenziali per ambulanze, mezzi di soccorso e pubblici. Il collegamento verso i comuni limitrofi avviene tramite viabilità pubblica e linea ferroviaria. Gli accessi all'interno dei perimetri ospedalieri per le ambulanze e per le auto con pazienti disabili sono regolamentati tramite il controllo di sbarre elettriche a Montebelluna, mentre a Castelfranco Veneto l’accesso è regolamentato da una portineria presidiata. L'accesso ai visitatori in auto è facilitato da parcheggi esterni ubicati in prossimità delle aree ospedaliere.
Il traffico cittadino è frequentemente congestionato soprattutto a Castelfranco Veneto dove l’ospedale è situato in centro città e i problemi sono aggravati due giorni la settimana per la presenza del mercato cittadino. Il numero delle aree di parcheggio diviene soprattutto in questi casi insufficiente.
Le modalità di ricovero sono diverse. L'utente può arrivare in uno dei due presidi ospedalieri e venire accettato direttamente dai reparti, nei quali era già programmata l’accoglienza. Oppure può giungere per trasferimento da altri ospedali. Può essere ricoverato in seguito ad una prima valutazione avvenuta in Pronto Soccorso. Infine può essere inviato per visita urgente dal medico di medicina generale o dal pediatra di libera scelta e in questo caso è il medico accettante che decide il successivo ricovero.
Per evidenziare il carico assistenziale si evidenziano di seguito il numero di ricoveri ordinari e l’età media dei pazienti nei reparti considerati del Presidio Ospedaliero di Castelfranco Veneto nell’anno 2003. Infatti per la valutazione dei rischi nei reparti di degenza una criticità notevole è dovuta proprio al carico assistenziale ed all’elevato turn-over dei degenti nei reparti.
|
Numero di ricoveri ordinari con età
media dei pazienti - anno 2003 |
||||
|
|
|
|
|
|
|
C.d.R. |
Descrizione C.d.R. |
Ricoveri |
Età media |
|
|
|
|
|
|
|
|
2C1100 |
Centro
per le malattie del sangue - CF |
258 |
57,6 |
|
|
2C1300 |
Medicina
generale - CF |
3.085 |
71,9 |
|
|
2C1500 |
Nefrologia
e dialisi - CF |
312 |
61,3 |
|
|
2C1600 |
Neurologia
- CF |
829 |
56,4 |
|
|
2C1700 |
Oncologia
- CF |
240 |
62,5 |
|
|
2C3000 |
Lungodegenza
riabilitativa - CF |
495 |
78,9 |
|
|
2C4000 |
Anestesia
e rianimazione - CF |
66 |
63,5 |
|
|
2C4200 |
Chirurgia
generale - CF |
1.777 |
57,4 |
|
|
2C6000 |
Ostetricia
e ginecologia - CF |
1.702 |
35,8 |
|
|
2C6200 |
Pediatria
- CF |
1.970 |
2,2 |
|
Inoltre è importante considerare anche il numero di presenze medie giornaliere nei reparti considerati. Come si può notare tale dato è relativamente costante in tutti i reparti considerati, eccetto la Pediatria dove si riduce nei mesi di agosto e settembre.
|
Descrizione C.d.R. |
Gennaio |
Febbraio |
Marzo |
Aprile |
Maggio |
Giugno |
Luglio |
Agosto |
Settembre |
Ottobre |
Novembre |
Dicembre |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Centro
per le malattie del sangue - CF |
10,8 |
10,3 |
8,9 |
7,1 |
10,6 |
11,2 |
10,6 |
9,1 |
9,3 |
9,5 |
8,2 |
7,8 |
|
Medicina generale - CF |
82,5 |
81,7 |
84,8 |
86,9 |
78,5 |
78,9 |
80,7 |
83,1 |
85,6 |
80,9 |
84,7 |
72,8 |
|
Nefrologia
e dialisi - CF |
9,1 |
8,6 |
8,0 |
7,1 |
8,8 |
7,9 |
8,9 |
8,0 |
6,3 |
6,0 |
7,6 |
7,0 |
|
Neurologia
- CF |
20,4 |
20,0 |
19,6 |
21,2 |
20,3 |
20,5 |
20,2 |
19,5 |
21,5 |
21,1 |
19,9 |
19,6 |
|
Oncologia
- CF |
9,1 |
11,9 |
11,3 |
11,0 |
11,0 |
11,8 |
11,5 |
10,3 |
9,5 |
12,2 |
10,6 |
8,6 |
|
Lungodegenza
riabilitativa - CF |
29,1 |
30,3 |
30,3 |
30,1 |
29,2 |
29,2 |
28,8 |
27,6 |
29,5 |
30,1 |
28,7 |
24,4 |
|
Anestesia
e rianimazione - CF |
4,0 |
3,9 |
4,9 |
5,1 |
5,0 |
4,4 |
4,6 |
5,1 |
4,5 |
4,7 |
4,5 |
5,3 |
|
Chirurgia
generale - CF |
42,5 |
46,8 |
47,7 |
44,8 |
39,6 |
49,5 |
46,9 |
38,2 |
38,1 |
45,6 |
45,2 |
44,5 |
|
Ostetricia
e ginecologia - CF |
17,4 |
17,6 |
18,4 |
16,7 |
19,4 |
18,5 |
18,3 |
20,6 |
16,6 |
17,8 |
22,1 |
17,8 |
|
Pediatria
- CF |
21,7 |
19,5 |
22,8 |
20,2 |
18,7 |
17,7 |
21,9 |
12,8 |
13,2 |
17,3 |
20,1 |
20,3 |
Fonte:
elaborazione U.S. controllo di gestione da archivio SDO anno 2003
Il territorio e la situazione demografica
L’ambito territoriale di riferimento dell’unità Locale Socio-Sanitaria N. 8 comprende 30 comuni, articolati in due distretti socio-sanitari: distretto socio-sanitario n. 1 “Asolo – Castelfranco Veneto” e distretto socio-sanitario n. 2 “Valdobbiadene – Montebelluna”, con sede rispettivamente ad Asolo e Valdobbiadene. Tale articolazione territoriale, così come descritta nella successiva tabella n. 1, è stata adottata dall’Azienda a decorrere dal 16 settembre 2002, al termine di una procedura che ha comportato dapprima l’acquisizione del parere favorevole della Conferenza dei Sindaci e quindi l’apposita intesa con la Giunta Regionale del Veneto.
Tabella
n. 1: articolazione territoriale dell’Unità
Locale Socio-Sanitaria N. 8, per distretto
socio-sanitario e comune.
|
Distretto socio-sanitario |
Comuni |
|
|
n. 1 |
|
|
|
Altivole |
||
|
Asolo |
||
|
Borso del Grappa |
||
|
Castelcucco |
||
|
Castelfranco Veneto |
||
|
Castello di Godego |
||
|
Cavaso del Tomba |
||
|
Crespano del Grappa |
||
|
Fonte |
||
|
Loria |
||
|
Maser |
||
|
Monfumo |
||
|
Paderno del Grappa |
||
|
Possagno |
||
|
Resana |
||
|
Riese Pio X |
||
|
San Zenone degli Ezzelini |
||
|
Vedelago |
||
|
|
||
|
n. 2 |
|
|
|
Caerano di San Marco |
||
|
Cornuda |
||
|
Crocetta del Montello |
||
|
Giavera del Montello |
||
|
Montebelluna |
||
|
Nervesa della Battaglia |
||
|
Pederobba |
||
|
Segusino |
||
|
Trevignano |
||
|
Valdobbiadene |
||
|
Vidor |
||
|
Volpago del Montello |
Di seguito, viene riportata una cartina illustrativa della suddivisione del
territorio dell’Unità Locale Socio-Sanitaria N. 8 nei due distretti
socio-sanitari, con evidenziazione dei comuni appartenenti ad ognuno di essi.
Il territorio di riferimento dell'Unità Locale Socio-Sanitaria N. 8 si estende su una superficie di 801 kmq, con una densità di 285 abitanti per kmq (+3 unità rispetto al 2001 e +6 unità rispetto al 2000).
La popolazione dell'Unità Locale Socio-Sanitaria N. 8, alla data del 31 dicembre 2002, risultava pari a 228.570 unità e distinta pressoché equamente rispetto al sesso: 113.157 maschi (49,5 % della popolazione) e 115.413 femmine (50,5 % della popolazione), come riportato nella tabella n. 2.
Sempre da questa tabella, si può osservare come la distribuzione percentuale della popolazione per grandi classi d’età vari di poco rispetto ai due distretti (differisce di un punto percentuale nelle prime due grandi classi di età e di due punti nell’ultima). Inoltre, la differenza percentuale tra la distribuzione dei giovanissimi (di età compresa tra 0 e 14 anni) e quella degli anziani (ultra 65-enni), pari a +1% e –2% rispettivamente per i distretti socio-sanitario n. 1 e n. 2, evidenzia la stessa consistenza numerica di queste due classi estreme, all’interno di ciascun distretto.
Tabella
n. 2: popolazione residente al 31 dicembre 2002,
per distretto socio-sanitario, grandi
classi di età e sesso.
|
Distretto socio-sanitario |
Classi |
Maschi |
Femmine |
Totale |
% |
|
|
n. 1 |
0_14 |
10.678 |
10.074 |
20.752 |
16% |
|
|
15_64 |
45.790 |
43.041 |
88.831 |
69% |
||
|
65 e oltre |
7.627 |
11.448 |
19.075 |
15% |
||
|
totale |
64.095 |
64.563 |
128.658 |
100% |
||
|
% |
49,8% |
50,2% |
100,0% |
|
||
|
n. 2 |
0_14 |
7.503 |
7.151 |
14.654 |
15% |
|
|
15_64 |
34.854 |
32.954 |
67.808 |
68% |
||
|
65 e oltre |
6.705 |
10.745 |
17.450 |
17% |
||
|
totale |
49.062 |
50.850 |
99.912 |
100% |
||
|
% |
49,1% |
50,9% |
100,0% |
|
||
|
Totale Unità Locale Socio-Sanitaria N. 8 |
113.157 |
115.413 |
228.570 |
|
||
|
% |
49,5% |
50,5% |
100,0% |
|||
Fonte: anagrafe comunale.
Per una maggiore analisi di dettaglio della situazione demografica della popolazione, si riporta, di seguito, la tabella n. 3 riepilogativa della popolazione residente al 31 dicembre 2002, suddivisa per distretto socio-sanitario, comune e sesso.
Tabella n. 3: popolazione residente al 31 dicembre
2002, per distretto socio-sanitario,
comune e sesso.
|
Distretto socio-sanitario n. 1 |
Maschi |
Femmine |
Totale |
% |
|
|
|
|
|
|
|
|
|
Altivole |
3.084 |
3.116 |
6.200 |
5% |
|
|
Asolo |
3.864 |
3.994 |
7.858 |
6% |
|
|
Borso del Grappa |
2.482 |
2.513 |
4.995 |
4% |
|
|
Castelcucco |
1.027 |
945 |
1.972 |
2% |
|
|
Castelfranco Veneto |
15.668 |
16.348 |
32.016 |
25% |
|
|
Castello di Godego |
3.248 |
3.213 |
6.461 |
5% |
|
|
Cavaso del Tomba |
1.332 |
1.403 |
2.735 |
2% |
|
|
Crespano del Grappa |
2.082 |
2.218 |
4.300 |
3% |
|
|
Fonte |
2.777 |
2.725 |
5.502 |
4% |
|
|
Loria |
4.084 |
3.887 |
7.971 |
6% |
|
|
Maser |
2.400 |
2.450 |
4.850 |
4% |
|
|
Monfumo |
717 |
704 |
1.421 |
1% |
|
|
Paderno del Grappa |
1.022 |
1.026 |
2.048 |
2% |
|
|
Possagno |
1.039 |
1.036 |
2.075 |
2% |
|
|
Resana |
3.859 |
3.799 |
7.658 |
6% |
|
|
Riese Pio X |
4.903 |
4.919 |
9.822 |
8% |
|
|
San Zenone degli Ezzelini |
3.423 |
3.241 |
6.664 |
5% |
|
|
Vedelago |
7.084 |
7.026 |
14.110 |
11% |
|
|
totale |
64.095 |
64.563 |
128.658 |
100% |
|
|
|
|||||
|
Distretto socio-sanitario n. 2 |
maschi |
femmine |
totale |
% |
|
|
|
|
|
|
|
|
|
Caerano di San Marco |
3.486 |
3.694 |
7.180 |
7% |
|
|
Cornuda |
2.864 |
2.977 |
5.841 |
6% |
|
|
Crocetta del Montello |
2.783 |
2.982 |
5.765 |
6% |
|
|
Giavera del Montello |
2.202 |
2.265 |
4.467 |
4% |
|
|
Montebelluna |
13.912 |
14.389 |
28.301 |
28% |
|
|
Nervesa della Battaglia |
3.429 |
3.341 |
6.770 |
7% |
|
|
Pederobba |
3.573 |
3.598 |
7.171 |
7% |
|
|
Segusino |
1.000 |
1.020 |
2.020 |
2% |
|
|
Trevignano |
4.540 |
4.640 |
9.180 |
9% |
|
|
Valdobbiadene |
5.077 |
5.561 |
10.638 |
11% |
|
|
Vidor |
1.741 |
1.735 |
3.476 |
3% |
|
|
Volpago del Montello |
4.455 |
4.648 |
9.103 |
9% |
|
|
totale |
49.062 |
50.850 |
99.912 |
100% |
|
|
|
|
|
|
|
|
|
Totale Unità Locale Socio-Sanitaria N. 8 |
113.157 |
115.413 |
228.570 |
|
|
Vengono riportati, di seguito, alcuni indicatori demografici, riferiti alla popolazione residente nel territorio dell'unità locale socio-sanitaria n. 8 al 31 dicembre 2002 e confrontati con quelli relativi all’anno 2001.
Tabella n. 4: indici di struttura per età della
popolazione residente al 31 dicembre 2002 e al 31 dicembre 2001.
|
|
anno 2002 |
anno 2001 |
variazione (%) |
|
Indice di vecchiaia (1) |
103,16% |
103,91% |
-0,75% |
|
Indice di invecchiamento (2) |
15,98% |
15,85% |
0,13% |
|
Indice di dipendenza anziani (3) |
23,32% |
23,01% |
0,31% |
|
Indice di dipendenza giovani (4) |
22,60% |
22,14% |
0,46% |
|
Indice di dipendenza totale (5) |
45,92% |
45,15% |
0,77% |
Gli indici riportati nella tabella n. 4 permettono di trarre alcune osservazioni, relativamente alla struttura per età della popolazione residente al 31 dicembre 2002. Gli anziani ultra 65-enni costituiscono il 16 % della popolazione complessiva (indice di invecchiamento = 15,98%) e superano del 3% la fascia dei giovanissimi (indice di vecchiaia = 103,16%). Inoltre, il carico relativo dei giovanissimi (età £ 14 anni) e degli anziani (età ³ 65 anni), sulla collettività attiva (età 15-64 anni), risulta pari al 23% per entrambe le classi (indice di dipendenza giovani = 22,60% e indice di dipendenza anziani = 23,32%). Da queste osservazioni si può desumere che la classe dei giovanissimi e quella degli anziani pesano con uguale intensità sulla classe lavorativa attiva.
popolazione
residente ³
65 anni
(1) indice di vecchiaia: ¾¾¾¾¾¾¾¾¾¾¾¾¾ x 100
popolazione
residente £
14 anni
popolazione
residente ³
65 anni
(2) indice di invecchiamento: ¾¾¾¾¾¾¾¾¾¾¾¾¾ x 100
popolazione
residente
popolazione
residente ³
65 anni
(3) indice di dipendenza anziani: ¾¾¾¾¾¾¾¾¾¾¾¾¾¾ x 100
popolazione
residente 15_64 anni
popolazione
residente £
14 anni
(4) indice di dipendenza giovani: ¾¾¾¾¾¾¾¾¾¾¾¾¾¾ x 100
popolazione
residente 15_64 anni
popolazione residente £ 14 anni +
popolazione residente ³ 65 anni
(5) indice di dipendenza totale: ¾¾¾¾¾¾¾¾¾¾¾¾¾¾ x 100
popolazione
residente 15_64 anni
Lo stato di salute della popolazione
La mortalità
Come emerge da diversi studi epidemiologici, per quanto riguarda la mortalità si può segnalare quanto segue:
§ la popolazione del Veneto non ha mai vissuto così a lungo come oggi;
§ i progressi nella riduzione della mortalità generale, e soprattutto tra gruppi vulnerabili come donne e bambini, sono stati rapidi e molto significativi sia in termini assoluti sia nel confronto con altre popolazioni dell’Italia in generale e di altri paesi sviluppati;
§ risultati molto positivi sono stati raggiunti anche nella riduzione delle malattie ischemiche del cuore e delle malattie cerebrovascolari;
§ per la prima volta, dai primi decenni del Novecento, cioè da quando le cause di decesso sono state sistematicamente registrate, la mortalità per tumori ha evidenziato un’inversione di tendenza che ha avuto inizio negli anni Ottanta;
§ evoluzioni nettamente positive sono evidenti anche nella flessione della mortalità per cirrosi epatica e traumatismi stradali;
§ le drastiche flessioni della mortalità materna e infantile e, ad esempio, della mortalità per linfomi di Hodgkin e per neoplasia della cervice uterina indicano un’ottima qualità delle prestazioni sanitarie, comparabili a quelle dei migliori sistemi sanitari europei.
Accanto a queste conclusioni molto positive, vi sono ragioni di preoccupazione poiché la popolazione del Veneto soffre ancora di alcuni seri problemi di salute che conducono a morte precocemente, soprattutto i maschi. Elementi che in parte controbilanciano le ragioni dell’ottimismo sono i seguenti:
§ la mortalità degli uomini adulti è ancora superiore a quella sperimentata nell’Italia in generale;
§ la flessione della mortalità per tumori è stata di lieve entità;
§ la mortalità per le neoplasie più frequenti e prevenibili, quali i tumori del polmone e del colon tra gli uomini, mostrano solo una leggera flessione e ancora oggi sono triple o più che doppie, rispettivamente, a confronto con quelle sperimentate dalla popolazione dello Utah negli Stati Uniti;
§ la mortalità per neoplasie delle alte vie respiratorie e digerenti è circa quattro volte superiore a quella del sud Italia;
§ la cirrosi epatica, pur riducendosi come causa di morte, ancora uccide il triplo rispetto al Regno Unito tra gli uomini e il doppio tra le donne;
§ la mortalità per melanoma è cresciuta molto rapidamente negli ultimi decenni;
§ i traumi stradali rappresentano ancora un serio problema che non riguarda esclusivamente i giovani adulti maschi, nonostante gli importanti progressi ottenuti tra gli anni Settanta e Novanta;
§ i traumi occupazionali sono diminuiti in modo del tutto insufficiente e collocano il Veneto al di sopra della media nazionale che, a sua volta, rivela uno dei peggiori tassi in ambito internazionale;
§ i suicidi costituiscono un grave problema, particolarmente, ma non solo, tra i giovani maschi.
Le tabelle seguenti riportano i dati relativi alle cause di morte della popolazione dell’Unità Locale Socio-Sanitaria N. 8, riferiti all’anno 2001.
Tabella n. 1: cause di morte per settore nosologico.
|
settori nosologici |
n. decessi |
donne |
uomini |
età media |
|
malattie infettive e parassitarie |
12 |
7 |
5 |
80.5 |
|
tumori |
656 |
287 |
369 |
72.1 |
|
malattie ghiandole endocrine e disturbi immunitari |
58 |
38 |
20 |
79.9 |
|
malattie sangue e organi ematopoietici |
5 |
3 |
2 |
77.4 |
|
disturbi psichici |
53 |
43 |
10 |
87.3 |
|
malattie sistema nervoso e organi di senso |
40 |
24 |
16 |
78.5 |
|
malattie sistema circolatorio |
807 |
475 |
332 |
81.8 |
|
malattie apparato respiratorio |
147 |
70 |
77 |
81.7 |
|
malattie apparato digerente |
89 |
51 |
38 |
72.2 |
|
malattie apparato genitourinario |
28 |
12 |
16 |
79.9 |
|
malattie pelle e tessuto sottocutaneo |
= |
= |
= |
= |
|
malattie sistema osteomuscolare e tessuto connettivo |
2 |
1 |
1 |
64.5 |
|
malformazioni congenite |
4 |
3 |
1 |
0.0 |
|
condizioni morbose origine perinatale |
3 |
1 |
2 |
0.0 |
|
sintomi, segni e stati morbosi mal definiti |
54 |
37 |
17 |
86.0 |
|
traumatismi e avvelenamenti |
120 |
36 |
84 |
53.2 |
|
totale |
2078 |
1088 |
990 |
76.5 |
Tabella n. 2: cause di morte distintamente per il settore nosologico malattie sistema circolatorio.
|
settore nosologico: malattie sistema
circolatorio |
n. decessi |
donne |
uomini |
età media |
|
altre ischemie cardiache |
476 |
23 |
23 |
81.8 |
|
altre e postumi delle malattie cerebrovascolari |
43 |
12 |
31 |
85.2 |
|
altre malattie delle arteriole e capillari |
22 |
16 |
6 |
78.8 |
|
arteriosclerosi |
50 |
33 |
17 |
86.4 |
|
cardiopatie mal definite e altre forme di malattie del cuore |
326 |
207 |
119 |
83.2 |
|
ictus |
127 |
77 |
50 |
80.9 |
|
infarto miocardico acuto |
126 |
52 |
74 |
77.1 |
|
ipertensione |
67 |
36 |
31 |
80.8 |
|
totale |
807 |
475 |
332 |
81.8 |
Tabella n. 3: cause di morte distintamente per il settore nosologico tumori.
|
settore nosologico: tumori |
n. decessi |
donne |
uomini |
età media |
|
altri tumori maligni |
43 |
24 |
19 |
71.5 |
|
leucemie |
26 |
11 |
15 |
75.0 |
|
tumori colon e retto |
70 |
34 |
36 |
74.3 |
|
tumori encefalo |
21 |
13 |
8 |
62.9 |
|
tumori esofago |
23 |
4 |
19 |
71.4 |
|
tumori fegato e cistifellea |
39 |
16 |
23 |
73.6 |
|
tumori intestino tenue |
7 |
1 |
6 |
74.4 |
|
tumori labbro, cavità orale |
19 |
2 |
17 |
62.6 |
|
tumori laringe |
2 |
= |
2 |
74.0 |
|
tumori mammella |
49 |
49 |
= |
68.9 |
|
tumori ovaie |
19 |
19 |
= |
74.1 |
|
tumori pancreas |
36 |
19 |
17 |
73.3 |
|
tumori pelle – melanoma |
9 |
8 |
1 |
66.0 |
|
tumori polmoni |
132 |
24 |
108 |
71.2 |
|
tumori prostata |
43 |
= |
43 |
79.4 |
|
tumori rene |
25 |
9 |
16 |
72.8 |
|
tumori stomaco |
35 |
18 |
17 |
72.4 |
|
tumori utero |
13 |
13 |
= |
77.8 |
|
tumori vescica |
11 |
3 |
8 |
74.5 |
|
tumori benigni, carcinomi in situ, tumori di comp. incerto |
3 |
2 |
1 |
69.3 |
|
tumori tessuto linfatico |
31 |
18 |
13 |
69.7 |
|
totale |
656 |
287 |
369 |
72.1 |
Tabella n. 4: cause di morte distintamente per il settore nosologico malattie apparato respiratorio.
|
settore nosologico: malattie apparato
respiratorio |
n. decessi |
donne |
uomini |
età media |
|
altre patologie dell’apparato respiratorio |
18 |
11 |
7 |
79.1 |
|
bronchite, enfisema, asma |
73 |
33 |
40 |
81,2 |
|
polmonite |
56 |
26 |
30 |
83.1 |
|
totale |
147 |
70 |
77 |
81.7 |
Tabella n. 5: cause di morte distintamente per il settore nosologico traumatismi e avvelenamenti.
|
settore nosologico: traumatismi e
avvelenamenti |
n. decessi |
donne |
uomini |
età media |
|
accidenti da traffico |
54 |
12 |
42 |
53.2 |
|
altri traumatismi |
42 |
16 |
26 |
60.1 |
|
cadute accidentali |
8 |
4 |
4 |
71.6 |
|
suicidi |
16 |
4 |
12 |
45.9 |
|
totale |
120 |
36 |
84 |
53.2 |
Complessivamente,
nell’anno 2001 ci sono stati 2078 decessi (990 uomini e 1088 donne). Tra le
cause di decesso, il primo posto è occupato dalle malattie del sistema
circolatorio. I tumori sono stati la seconda causa di morte.
Analizzando le varie
neoplasie, si osserva che nelle donne la principale patologia neoplastica è il
tumore della mammella. Negli uomini, la principale patologia neoplastica è il
tumore del polmone. Vanno segnalate le patologie dell’apparato respiratorio.
Altre patologie causa di
mortalità, degne di rilevanza sociale, sono stati i traumatismi e gli
avvelenamenti, nonché le malattie dell’apparato digerente.
Unità operative oggetto della ricerca: carico assistenziale
Gli utenti affetti dalle patologie acute o cronico-degenerative del Presidio Ospedaliero di Castelfranco Veneto vengono assistiti prevalentemente nelle Unità operative di Lungodegenza Riabilitativa, Anestesia e Rianimazione, Oncologia, Chirurgia Generale, Medicina Generale (che comprende anche le unità operative di Gastroenterologia, Ematologia e Neurologia) e Pediatria, che pertanto sono quelle in cui il carico di lavoro per gli operatori sanitari è maggiore.
Per questo motivo sono state scelte come oggetto di questa ricerca.
Nella tabella sottostante sono riportati il numero dei ricoveri ordinari con età media dei degenti nelle unità operative di riferimento della ricerca, presso l’Ospedale di Castelfranco Veneto nell’anno 2003.
Numero dei ricoveri ordinari con età media dei pazienti
ricoverati nelle unità operative di riferimento della ricerca, anno 2003
|
Unità operativa |
N. ricoveri |
Età media |
|
Lungodegenza riabilitativa |
495 |
78,9 |
|
Anestesia e Rianimazione |
66 |
63,5 |
|
Oncologia |
240 |
62,5 |
|
Chirurgia generale |
1.777 |
57,4 |
|
Medicina Generale(*) |
3.085 |
71,9 |
|
Neurologia |
829 |
56,4 |
|
Ematologia |
258 |
57,6 |
|
Pediatria |
1970 |
2,2 |
(*) Medicina Generale,
Neurologia ed Ematologia costituiscono un’unità funzionale integrata
Riteniamo opportuno illustrare i risultati relativi allo stato di salute e all'idoneità lavorativa degli operatori sanitari evidenziati nel corso delle visite mediche effettuate dal servizio di medicina preventiva aziendale, in quanto elementi che contribuiscono necessariamente alla valutazione del rischio lavorativo nel Presidio Ospedaliero di Castelfranco Veneto.
Lo stato di salute del personale sanitario
Il servizio di medicina preventiva aziendale effettua la sorveglianza sanitaria preventiva e periodica sui dipendenti esposti ai rischi professionali previsti dalle norme vigenti.
Il presente documento fa riferimento ai reparti di degenza del Presidio Ospedaliero di Castelfranco Veneto, quindi riportiamo le principali patologie riscontrate nei lavoratori in questo nosocomio.
Nel 2003, continuando l’attività già precedentemente espletata a partire dall’entrata in vigore del D.Lgs. 626/94, il servizio di medicina preventiva del Presidio Ospedaliero a cui afferiscono i reparti oggetto della ricerca, ha effettuato la sorveglianza sanitaria ai sensi dell’art. 17 D.Lgs. 626/94, espletando:
§ 588 visite mediche preventive e periodiche;
§ 209 visite mediche su richiesta dei dipendenti;
§ 19 visite su richiesta di lavoratrici gravide.
Con ulteriori accertamenti e prestazioni specialistiche a completamento della visita e secondo la patologia o il protocollo di accertamenti:
§ 587 esami di routine (ematologici, funzionalità epatica e renale, profilo proteico, lipidico);
§ 10 esami ematochimici diversi dal protocollo depositato per valutazioni idoneità speciali;
§ 128 ECG in addetti al turno notturno e/o addetti alla movimentazione di pazienti o gravi;
§ 24 visite oculistiche in addetti a VDT;
§ 12 visite specialistiche (ortopediche, ORL, psichiatriche, cardiologiche, FKT, endocrinologiche).
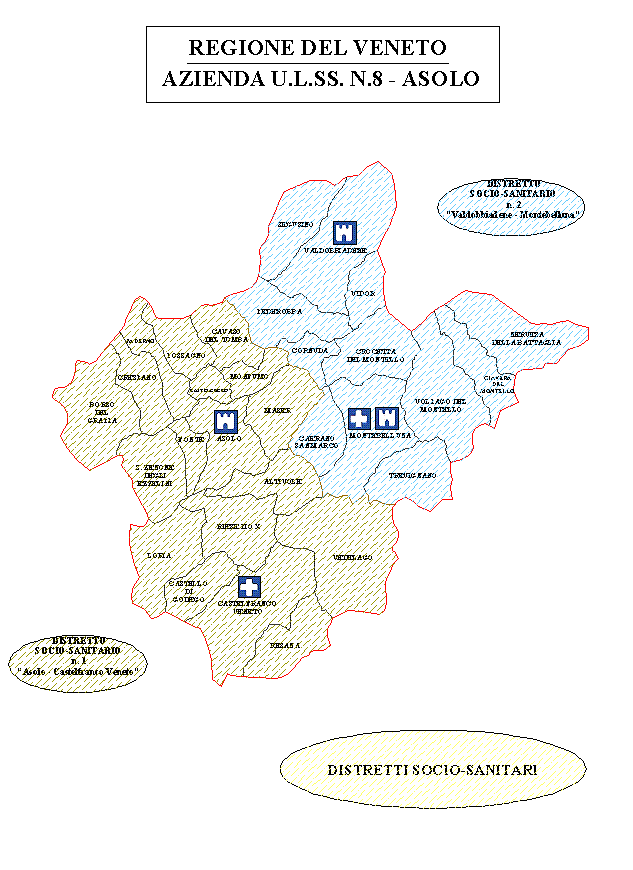
Da quanto sopra,
sono risultati:
§ 226 lavoratori sani;
§ 338 lavoratori con patologie di natura extraprofessionale;
§ 5 lavoratori con patologie in possibile correlazione con il lavoro (2 casi di dermatiti allergiche da sensibilizzazione al lattice, risoltisi con la sostituzione dei guanti, 2 leucemie linfatiche croniche in operatori di laboratorio analisi con prolungata esposizione ad agenti chimici; 1 ipoacusia da trauma acustico cronico in pregressa esposizione a rumore).
Gli infortuni
Gli infortuni lavorativi sono stati suddivisi in due grandi categorie: quelli a rischio biologico e quelli non a rischio biologico, in quanto le procedure previste sono diverse (denuncia di infortunio e procedura di controllo con follow up semestrale per i primi, solo denuncia di infortunio per i secondi).
I dati relativi agli infortuni sono da considerare reali in quanto c’è una grande attenzione nella puntuale rilevazione degli stessi, tramite:
§ l’immediata segnalazione da parte del Pronto Soccorso al Servizio di Medicina Preventiva degli ospedali;
§ la compilazione della scheda di rilevazione degli infortuni nei reparti di degenza;
§ la compilazione della scheda SIROH elaborata dallo Studio Italiano Rischio Occupazionale da HIV ed utilizzate a partire dal 1998.
Tutti gli infortuni con prognosi superiore alle 24 ore vengono registrati nel Registro Infortuni collocato presso l’Ufficio Personale per la trasmissione all’INAIL. Inoltre, il Servizio di Medicina Preventiva Aziendale rileva qualunque infortunio, anche in itinere, attraverso la puntuale registrazione con scheda cartacea, che verrà prossimamente informatizzata.
Si riportano a seguito i dati sugli infortuni , registrati per gli anni 2001-2003, nei due presidi ospedalieri, riguardanti tutte le qualifiche professionali presenti nei servizi ospedalieri dell’Azienda ULSS 8.
Si tratta di 628 infortuni, in tre anni, così suddivisi:
§ a rischio biologico: 123 nel 2001, 136 nel 2002, 96 nel 2003 (totale 355);
§ non a rischio biologico: 96 nel 2001, 97 nel 2002, 80 nel 2003 (totale 273).
Sono estrapolati e riportati nelle tabelle sottostanti solo gli infortuni del personale ospedaliero.
Infortuni a
rischio biologico anni 2001-2003
|
Qualifica |
Infortuni 2001 |
Infortuni 2002 |
Infortuni 2003 |
|
Medico |
23 |
29 |
8 |
|
Infermiere - capo sala |
66 |
65 |
18 |
|
Operatore tecnico addetto all’assistenza |
10 |
13 |
2 |
|
Ausiliario |
1 |
1 |
|
|
Tecnico |
2 |
1 |
1 |
|
Medico volontario |
1 |
2 |
|
|
Tecnico sanitario di radiologia |
3 |
2 |
|
|
Autista |
1 |
3 |
|
|
Tecnico laboratorio |
6 |
|
2 |
|
Infermiere generico |
2 |
3 |
2 |
|
Ostetrica |
2 |
2 |
|
|
Addetto pulizie (appalto) |
0 |
2 |
|
|
Medici specializzandi |
2 |
2 |
|
|
Totale infortuni |
119 |
125 |
33 (62 in follow up ) |

Medico = Medico strutturato, frequentatore,
specializzando
Inf = Capo Sala, Infermiere, Infermiere Generico
Op San = OSS, Operatore Tecnico, Ausiliario
|
Reparto |
Infortuni 2001 |
Infortuni 2002 |
Infortuni 2003 |
|
Anestesia Rianimazione |
6 |
7 |
|
|
Anatomia Patologica |
4 |
3 |
1 |
|
Medicina Generale |
16 |
13 |
5 |
|
Area Chirurgica |
9 |
21 |
6 |
|
Odontoiatria |
2 |
5 |
|
|
Medicina Lungodegenza |
14 |
12 |
2 |
|
Centro Trasfusionale -CSM/SIAD? |
2 |
2 |
|
|
Endoscopia |
1 |
1 |
|
|
ORL |
3 |
4 |
1 |
|
Ematologia |
4 |
1 |
|
|
Pediatria |
3 |
1 |
1 |
|
Gruppo operatorio |
12 |
15 |
5 |
|
Ostetricia |
4 |
11 |
|
|
Pronto Soccorso |
7 |
11 |
1 |
|
Radiologia |
2 |
1 |
2 |
|
Ortopedia/Sala Operatoria |
7 |
5 |
1 |
|
Sterilizzazione/SERAT? |
1 |
1 |
|
|
Nefrologia/Oncologia |
6 |
1 |
2 |
|
Dialisi |
1 |
|
|
|
Cardiologia/UTIC |
2 |
5 |
2 |
|
Guardia Medica |
1 |
2 |
|
|
Fisioterapia/Pedodonzia |
2 |
|
|
|
Neurologia/Psichiatria |
2 |
4 |
1 |
|
Urologia |
2 |
|
1 |
|
Oculistica |
1 |
2 |
|
|
Medicina nucleare |
|
1 |
|
|
Poliambulatori-distretto |
3 |
4 |
1 |
|
Laboratorio analisi |
4 |
|
1 |
|
Uffici amministrativi |
|
|
|
|
Uffici tecnici/appalto/CAD |
2 |
3 |
1 |
|
Tipo di lesioni |
|
2001 |
2002 |
2003 |
|
Da Punta |
Punta da : |
71 di cui |
89 di cui |
20 di cui |
|
|
Ago cannula |
10 |
7 |
2 |
|
|
Butterfly |
8 |
5 |
1 |
|
|
Ago da insulina |
4 |
5 |
2 |
|
|
Ago da sutura |
12 |
17 |
1 |
|
|
Ago
standard |
14 |
37 |
6 |
|
|
Ago
vacutainer |
5 |
6 |
2 |
|
|
Ago biopsia epatica |
|
|
1 |
|
|
Ferri chirurgici |
6 |
4 |
|
|
|
Altro |
6 |
8 |
1 |
|
Da taglio |
Ferri chirurgici |
9 |
7 |
1 |
|
|
Altro |
|
3 |
1 |
|
Contaminazioni |
Contaminazione |
|
|
|
|
|
Cute lesa |
8 |
4 |
1 |
|
|
Cute integra |
6 |
9 |
2 |
|
|
Mucose orale-oculare |
24 |
26 |
9 |
|
|
Altro |
1 |
|
|
|
Modalità accadimento |
Reincappucciamento ago |
7 |
16 |
2 |
|
|
Accidentale |
91 |
74 |
29 |
|
|
Movimento del paziente |
12 |
21 |
1 |
|
|
Materiale incustodito |
9 |
20 |
2 |
|
|
Mancato utilizzo DPI |
4 |
5 |
|
|
|
Morso |
1 |
|
|
|
Luogo di
accadimento |
2001 |
2002 |
2003 |
|
Stanza del paziente |
39 |
65 |
12 |
|
Altro |
16 |
13 |
5 |
|
Sala operatoria |
29 |
20 |
7 |
|
Ambulatorio |
13 |
32 |
5 |
|
Pronto soccorso |
3 |
3 |
|
|
Terapia intensiva |
5 |
|
|
|
Centro trasfusionale/lab |
3 |
|
1 |
|
Locali per procedure diagnostiche |
2 |
|
1 |
Dalla disamina degli infortuni sopra riportati, e delle modalità di accadimento(nelle tabelle non sono riportate, ancorché valutate, sede di accadimento dell'infortunio, età anagrafica e anzianità lavorativa dell’infortunato, giorno e ora dell’infortunio, sede della lesione, DPI in uso al momento dell'infortunio) si può concludere che gli infortuni accadono in maggioranza:
§ al personale infermieristico nelle UO di degenza sia medica che chirurgica, poi con minore frequenza ai medici;
§ durante l’utilizzo di ago standard, agocannula e butterfly;
§ per cause definite ‘accidentali’, che andranno meglio analizzate per poter intervenire per la riduzione degli eventi infortunistici;
§ dopo 2-4 ore di servizio, verso le 8–9 del mattino;
§ in infortunati con un’età compresa tra i 26 e i 35 anni, età in cui il personale è pienamente formato, e forse anche troppo sicuro nei propri interventi;
§ nel 99 % dei casi in soggetti già immunizzati per HBV (100% nel 2003);
§ l’uso dei guanti come DPI è prevalente in tutto il personale;
§ c’è un calo degli infortuni di tipo biologico nel 2003, anche per gli interventi di prevenzione, informazione e formazione attuati nelle strutture ospedaliere.
Infortuni non a rischio biologico (solo struttura ospedaliera)
Qualifica |
2001 |
2002 |
2003 |
|
Amministrativo |
4 |
10 |
7 |
|
Operatore tecnico |
9 |
11 |
10 |
|
Tecnico di radiologia |
3 |
1 |
1 |
|
Medico |
14 |
11 |
7 |
|
OTAA |
8 |
11 |
9 |
|
Infermiere generico |
5 |
12 |
4 |
|
Infermiere |
26 |
18 |
18 |
|
Ausiliario |
10 |
3 |
5 |
|
Fisioterapista |
3 |
3 |
3 |
|
Autista PS |
3 |
2 |
1 |
|
Caposala |
2 |
|
1 |
|
Fisioterapista |
1 |
|
1 |
|
Tecnico di laboratorio |
1 |
2 |
2 |
|
Ostetrica |
1 |
|
1 |
|
Totale |
91 |
84 |
70 |
|
Modalità di accadimento |
2001 |
2002 |
2003 |
|
Incidenti stradali |
25 |
38 |
32 |
|
Movimentazione pazienti |
16 |
12 |
10 |
|
Movimentazione carichi |
9 |
8 |
10 |
|
Ustione |
2 |
3 |
3 |
|
Scivolamento/inciampo |
12 |
18 |
5 |
|
Colpita da… |
5 |
1 |
|
|
Ferita da… |
4 |
3 |
1 |
|
Urtato contro/schiacciamento… |
13 |
1 |
8 |
|
Aggredita da… |
4 |
1 |
3 |
|
Prodotti chimici |
1 |
1 |
|
Gli infortuni non a rischio biologico sono a carico soprattutto degli infermieri (sono la popolazione lavorativa più numerosa). Si tratta per la maggior parte di incidenti in itinere, seguiti da movimentazione di pazienti e materiali vari, urti e cadute accidentali. Sarà quindi opportuno attivare la ricognizione dei sollevatori e degli ausili minori e verificare le modalità di sollevamento di pazienti e gravi, ed inoltre valutare le superfici di calpestio e gli ingombri delle strutture e degli arredi.
Malattie professionali e malattie correlate al lavoro: risultati della sorveglianza sanitaria
Le malattie professionali certificate dal 2002 sono regolarmente trasmesse all’organo di vigilanza e all’INAIL per i successivi provvedimenti, con allegate le relazioni sull’attività lavorativa del dipendente e le eventuali documentazioni (schede tossicologiche, audiogrammi, ecc.) necessarie al completamento dell'istruttoria di tali Enti.
Nel 2003 sono state inoltrati 5certificati di malattia professionale per patologie con possibile correlazione al lavoro: 2 casi di dermatiti allergiche da sensibilizzazione al lattice, 2 leucemie linfatiche croniche in operatori di laboratorio analisi con prolungata esposizione ad agenti chimici; 1 ipoacusia da trauma acustico cronico in pregressa esposizione a rumore.
Il servizio di Medicina Preventiva dei lavoratori del Presidio Ospedaliero a cui afferiscono i reparti oggetto della ricerca effettua la sorveglianza sanitaria ai sensi dell’art. 17 del D.Lgs. 626/94, espletando:
§ visite mediche preventive e periodiche (mediamente 1000 /anno);
§ visite mediche su richiesta dei dipendenti (mediamente 400/anno);
§ visite su richiesta di lavoratrici gravide(mediamente 40/anno).
con ulteriori accertamenti e prestazioni specialistiche a completamento della visita secondo il seguente protocollo di accertamenti:
§ esami di routine (esami ematologici e di funzionalità epatica e renale, profili proteico e lipidico) (mediamente 1000/anno);
§ esami ematochimici diversi dal protocollo depositato per valutazioni idoneità speciali (mediamente 20/anno);
§ ECG in addetti al turno notturno e/o addetti alla movimentazione di pazienti o gravi (mediamente 250/anno);
§ visite oculistiche in addetti a VDT (mediamente 50/anno);
§ visite specialistiche (ortopediche, ORL, psichiatriche, cardiologiche, FKT, endocrinologiche) (mediamente 25/anno).
Da quanto sopra, sono risultati:
§ 226 lavoratori sani;
§ 338 lavoratori con patologie di natura extraprofessionale;
§ 5 lavoratori con patologia professionale
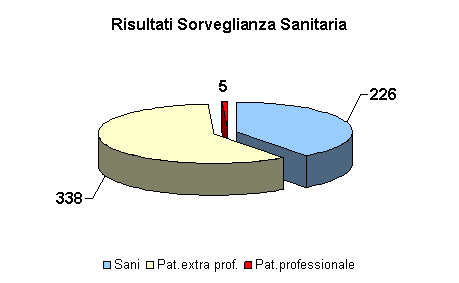
§ Nel 2003 ci sono stati 5 casi di lavoratori con patologie in possibile correlazione con il lavoro (2 casi di dermatiti allergiche da sensibilizzazione al lattice; 2 leucemie linfatiche croniche in operatori di laboratorio analisi con prolungata esposizione ad agenti chimici; 1 ipoacusia da pregressa esposizione a rumore).
§ Le principali patologie riscontrate nei lavoratori sottoposti a sorveglianza sanitaria con conseguente emissione di Giudizio di idoneità con limitazioni seguito da cambio delle mansioni sono soprattutto a carico dell’apparato osteoarticolare e muscoloscheletrico.
Il rischio professionale, specificamente valutato, è peraltro condizionato da molti fattori di confondimento quali precedenti patologie e/o attività extralavorative, per cui spesso non è agevole identificare il peso eziologico delle diverse concause di patologia. In molti casi l’accurata anamnesi, altre volte gli accertamenti integrativi, hanno permesso di individuare alterazioni genetiche del rachide, o patologie degenerative preesistenti legate a fattori extralavorativi, precedentemente non evidenziate (cadute, traumi da incidenti automobilistici, eccetera).
Tali patologie, per quanto preesistenti e perciò non causate dall'attività lavorativa, determinano comunque una meiopragia dell'organo bersaglio per i lavoratori soggetti a sovraccarico biomeccanico e posturale del rachide in quanto addetti alla movimentazione manuale di pazienti e di gravi.
Numerose altre patologie sono o correlate al lavoro, o da queste aggravate.
In particolare si segnalano i casi di ipertensione arteriosa, cefalea cronica, gastropatia, in soggetti con turni di guardia e reperibilità, e/o con incarichi di responsabilità.
Dal 1998 a tutto il 2003 sono state rilasciate n° 70 idoneità con prescrizioni, correlate a:
§ limitazioni alla movimentazione manuale di pazienti e gravi (64)
§ limitazioni da patologia allergica (2)
§ limitazioni alla esposizione a rischio biologico (2)
§ limitazioni al lavoro notturno (2)
§ limitazioni ai rapporti con l’utenza, all’eseguire compiti con autonomia decisionale, all’assunzione di responsabilità decisionale/responsabilità diretta (1)
§ limitazioni all’utilizzo di VDT (1)
Sono inoltre state inoltrate richieste di riconoscimento di dipendenza da causa di servizio e di equo indennizzo per le seguenti patologie: ernie cervicali 2, leucemie linfatiche croniche 2, infarti 1, epatiti virali 2.
I rischi
Le attività di manutenzione
Sono previsti vari tipi di manutenzione ordinaria e straordinaria delle strutture edilizie (edifici), degli impianti di condizionamento, degli impianti di alimentazione di gas medicali, delle macchine ed apparecchiature elettromedicali. Queste manutenzioni vengono gestite esclusivamente da ditte esterne. Nell’Azienda ULSS 8 è presente personale tecnico preposto al controllo e alla supervisione di queste ditte.
Il fattore di rischio
Rischi infortunistici
Pericoli di infortuni legati a scivolamenti, cadute, distorsioni, lombalgie croniche o acute da sforzo si accompagnano al tipo di attività lavorativa, talvolta accentuati da superfici bagnate o attività su scale.
Rischio chimico
Alcune sostanze pericolose vengono utilizzate come tali o in composti insieme ad altri prodotti; ne sono esempio: ipoclorito di sodio al 10% per inertizzare le urine dopo terapia con chemioterapici antiblastici, etere etilico per la preparazione della cute prima di effettuare i pach test, l’acido acetico, l’alcool e detergenti vari.
Tali prodotti sono etichettati ed hanno attività di tipo irritante, nocivo, corrosivo, caustico. Alcuni sono facilmente infiammabili. Richiedono pertanto particolari procedure e cautele nell'utilizzo, nella manipolazione e nello stoccaggio. Richiedono l'utilizzo di dispositivi di protezione individuale e la conoscenza di alcune misure di pronto soccorso. Il personale è stato informato ed ha seguito corsi di formazione.
Il danno registrato è stato esiguo. Sono state segnalate dermatiti irritative da contatto alle mani legate all'utilizzo non corretto delle sostanze o al contatto protratto con l'acqua, e sensibilizzazioni allergiche ai guanti.
Rischio da agenti biologici
Relativamente al rischio biologico gli operatori sono informati tramite opuscoli, lezioni in aula formazione a distanza (FAD) sui rischi specifici che si possono riscontare in alcune aree. Il rischio è limitato poiché si utilizzano correttamente i dispositivi di protezione individuale e le corrette procedure. Permane la possibilità di infortuni per ferite occasionali da taglio o da puntura.
Fattori ergonomici
Da un punto di vista ergonomico esistono vari problemi: lavoro esclusivamente in piedi, salire e scendere scale, posture incongrue, movimentazione manuale di carichi e un possibile maggiore impegno delle mani e dei polsi nei movimenti di flesso-estensione e prensione. Ciò può comportare una maggiore predisposizione per rachialgie, fatica fisica, trauma-desorders del tratto cervicale.
Rischi trasversali riferiti a tutto il comparto
Si riportano di seguito le descrizioni di alcuni rischi che possiamo considerare trasversali nel comparto in esame, indipendenti o solo parzialmente correlati, in senso quantitativo, alle fasi lavorative esaminate.
Rischi strutturali
L’epoca di costruzione per le parti più vecchie del Presidio Ospedaliero di Castelfranco Veneto risale agli anni Cinquanta; il Monoblocco è stato iniziato nel 1968 e la Piastra Servizi nei primi anni Settanta, mentre la Piastra Secondo Lotto è della fine degli anni Settanta. Il completamento dei piani del Monoblocco è avvenuto tra il 1999 e il 2000.
Le condizioni delle strutture murarie in toto, dei pavimenti, delle pareti e delle porte dipendono in buona parte dagli anni di progettazione. Solo le uscite, in particolare per le REI, sono state revisionate e verificate anche dai Vigili del Fuoco.
Recentemente in alcuni piani del Monoblocco a causa del cedimento dei sottofondi dei pavimenti si sono verificate delle irregolarità della superficie dei corridoi e delle stanze di degenza che possono rappresentare un rischio infortunistico sia per il personale sanitario che per i degenti. Vi sono state nel 1998 alcune infiltrazioni di acqua nei seminterrati causate dallo straripamento del fiume Muson: sono stati fatti allora degli interventi con valvole di non ritorno negli scarichi verso il fiume.
In alcuni reparti in particolare nella parte vecchia, a causa della carenza di spazio vi è spesso un numero insufficiente di docce e spogliatoi per il personale, adeguati e disponibili nelle immediate vicinanze del luogo di lavoro.
Rischio elettrico
Le numerose apparecchiature elettriche ed elettroniche utilizzate nei reparti sono attualmente tutte a norma, come accertato nell’anno 2000 a seguito della verifica straordinaria per il “millennium bug” (inventario delle apparecchiature e verifica di tutti gli impianti e macchine). Infatti in quell’occasione non solo si è fatta la ricognizione di tutti gli impianti e le macchine esistenti, ma è stato messo a norma o sostituito ciò che non era a norma o era obsoleto.
In particolare per il rischio elettrico in tutti i reparti sono state attuate tutte le prescrizioni della norma CEI 64-4, attualmente modificata e ricomprese nella 64-8 con riferimento al fascicolo 710, specifico per gli ambienti medici. Gli impianti presenti sono tutti conformi, e verificati periodicamente.
Nel 2003 presso la nostra azienda è stata fatta una verifica degli impianti elettrici da parte della Agenzia Regionale per la Prevenzione e Protezione Ambientale del Veneto che non ha rilevato alcun problema. Nel 2004 sono tuttora in corso le verifiche effettuate da un ente certificato previste dal D.Lgs. 462/2001 e dalla circolare ministeriale applicativa.
Le apparecchiature sanitarie elettromedicali sono verificate con cadenza annuale o biennale, secondo quanto previsto dalla norma CEI 62-13; questo servizio viene gestito da ditte esterne.
A seconda del tipo di verifica sugli impianti o le apparecchiature elettriche la cadenza può essere settimanale, mensile, eccetera. Anche se le verifiche sono fatte da ditte esterne, le scadenze sono controllate dall’Ufficio Tecnico dell’Azienda ULSS 8 tramite scadenzario elettronico, e l'esito viene appuntato su appositi registri. Queste attività sono regolamentate dalla norma CEI 64-14.
Rischio incendio
Dal 1996 a tutt’oggi è stato fatto un piano antincendio che ha coinvolto tutte le strutture ospedaliere ed extra ospedaliere dell’Azienda ULSS 8. Sono stati addestrati con corsi e simulazioni tutti i dipendenti a vari livelli di responsabilità ed è stato creato un piano antincendio con le sotto elencate criticità.
Le situazioni di emergenza sono state divise, in:
a) eventi legati ai rischi propri dell’attività (incendi ed esplosioni, rilasci tossici e/o radioattivi eccetera);
b) eventi legati a cause esterne (terremoti, alluvioni, condizioni meteorologiche estreme).
Nella nostra Azienda sono stati classificati i rischi secondo la gravità.
Classificazione degli incidenti secondo la gravità
|
Incidenti minori |
Possono essere facilmente controllati dal solo personale operativo o di sicurezza dell’U.O. (o impianto) (non richiede la mobilitazione di forze esterne) |
|
Incidenti di
categoria 1 |
Come per la categoria precedente, ma con massiccio impiego delle risorse interne dell’Azienda (è consigliabile mettere in preallarme le forze esterne per il caso di escalation dell’incidente) |
|
Incidenti di
categoria 2 |
Possono essere controllati con l’ausilio di forze esterne limitate |
|
Incidenti di
categoria 3 |
Se controllabili, possono esserlo solo attraverso l’impiego di massicce risorse (è necessaria la mobilitazione di tutte le forze disponibili, anche su vasta scala territoriale) |
È stato inoltre fatto un elenco dei mezzi di protezione personale presenti che sono quelli sotto elencati:
§ Autoprotettori
§ Maschere con filtri idonei
§ Coperte antifiamma
§ Elmetti con visiera
§ Guanti ignifughi
§ Estintori a Polvere o CO2 da 5 kg
§ Cinture di sicurezza
§ Valigetta di primo soccorso
§ Manuale per l'Emergenza
Sono stati installati armadi contenenti DPI antincendio in tutti i reparti in riferimento al grado di rischio presente, ad esempio in Rianimazione, Sale Operatorie, Pronto Soccorso, e Laboratorio Analisi sono stati posizionati un maggior numero di armadi. Sono inoltre state realizzate:
§ le mappe dei vari piani di degenza e servizi dell’ospedale con indicazione delle vie d’uscita, scale, ascensori, aree sicure e ubicazione dei dispositivi di protezione personale;
§ analisi dei rischi per area funzionale;
§ individuazione di un’area esterna come punto di ritrovo dei degenti evacuati;
§ individuare di un’area di atterraggio per gli elicotteri ed una di stazionamento per le ambulanze nelle condizioni di emergenza;
§ predisposizione della segnaletica informativa e quella dei percorsi di fuga;
§ individuazione e segnalazione di linee telefoniche dedicate all’emergenza;
§ predisposizione di protocolli operativi scritti per ogni reparto od area funzionale;
§ predisposizione di un sistema giornaliero per conoscere il numero aggiornato dei pazienti allettati e di quelli autonomi;
§ censimento di tutto il materiale utilizzabile per il trasporto e la degenza provvisoria;
§ individuazione dei punti critici;
§ individuazione in ogni reparto e servizio di un operatore denominato A (chiunque si accorga dell’evento)e di un operatore denominato B(capoturno designato in ogni unità operativa addestrato e che da gli ordini e le procedure di emergenza).
È stata creata la "Squadra di Evacuazione" così composta:
a) medico del Pronto Soccorso o suo delegato che assume in caso di emergenza la funzione di Coordinatore per l’evacuazione;
b) tutti gli operatori “A” delle U.O. non direttamente coinvolte nell’evento;
c) tutto il personale medico presente in reparto (se l’evento succede durante il giorno);
d) tutto il personale tecnico reperibile appena giungerà sul posto;
e) la squadra di emergenza antincendio, costituita da personale tecnico di officina.
L’intervento sugli impianti è affidato ed espletato dagli operatori addetti alle manutenzioni appartenenti alla squadra antincendio.
Sono state inoltre adottate le seguenti procedure di ricevimento delle chiamate di allarme.
L’operatore telefonico della Portineria, al ricevimento della segnalazione dovrà chiedere:
§ Qual è il reparto interessato dall’evento pericoloso?
§ In quale Piano si trova?
§ Qual è il locale interessato dall’incendio?
§ Vi è presenza di fumo intenso?
§ Quanti pazienti sono ricoverati?
§ Quanti pazienti sono in grado di camminare?
§ Ci sono feriti?
§ Ci sono materiali pericolosi?
§ Quanto personale sanitario è presente in reparto?
§ Ci sono bombole di gas medicali coinvolte nell’evento?
§ E’ possibile definire la via di accesso al reparto più libera dai pericoli?
Gli addetti all’emergenza sono dotati di:
§ materiale protettivo;
§ radio ricetrasmittenti per le comunicazioni;
§ sistemi di trasporto per i pazienti (barelle, teli, carrozzelle);
§ sistemi di illuminazione autonomi e trasportabili.
I riferimenti legislativi attuali definiscono la responsabilità diretta del datore di lavoro, ed il coinvolgimento dei lavoratori i quali devono prendersi cura della propria sicurezza e soprattutto di quella delle persone presenti sul luogo di lavoro, e devono contribuire all’adempimento degli obblighi necessari per la tutela della sicurezza e della salute. A prescindere da quanto prescrive la legge vigente, è stata evidenziata la necessità di avere degli strumenti operativi per prevenire i rischi e limitarne le conseguenze.
Alcune delle strutture analizzate vengono considerate ad alto rischio di incendio in quanto è presente:
§ detenzione ed impiego abituale di sostanze pericolose (disinfettanti, solventi, etere, etc…);
§ presenza di zone a maggiore concentrazione di comburente (ossigeno);
§ concentrazione elevata di strumenti ed impianti a rischio elettrico;
§ circostanze dipendenti direttamente od indirettamente dal comportamento umano (abitudine al fumo di sigarette sia da parte di degenti che di operatori sanitari).
Nel Presidio Ospedaliero è stato eliminato l'impianto a gas metano ed i fornelli sono stati sostituiti con piastre elettriche. Gli estintori (a polveri od ad anidride carbonica), sono sottoposti a verifica semestrale ed gli idranti sono tutti a norma UNI-45 ed UNI-70, funzionanti sia in condizioni ordinarie che di emergenza.
Si fa presente che il rischio incendio è quello di maggiore rilevanza visto la gravità degli effetti che comporta.
Rischio da agenti biologici
Il rischio potenziale è presente ed è stato valutato in tutta l’azienda ed in particolare nei reparti di degenza. Nelle varie fasi lavorative cambia l'entità della possibile esposizione. Si descrivono pertanto a seguito alcuni principi validi per l'intero comparto, rimandando ai documenti di fase le eventuali specifiche.
L'esposizione può avvenire per il contatto diretto con i liquidi organici (sangue, urine, liquido amniotico, liquido seminale, eccetera) di persone infette, per contatto indiretto ovvero tramite oggetti contaminati con i materiali organici del paziente infetto, per aerosol (tramite goccioline infette emesse dal paziente con la parola, lo starnuto o la tosse, o prodotte durante procedure invasive - estubazione, broncoscopia, eccetera -) e per via aerea.
Le infezioni di maggiore rilievo (per frequenza di distribuzione del virus e/o per gravità della malattia che possono comportare) sono rappresentate dalle epatiti (soprattutto HBV e HCV), e dall'infezione da HIV. Recentemente si è riproposto il problema della tubercolosi trasmessa per via aerea.
Le contaminazioni con liquidi biologici di cute o mucose degli operatori sono piuttosto frequenti negli operatori della sanità (ad esempio per le punture da ago infetto). Si calcola che il rischio di contrarre l'infezione da HBV dopo contaminazione sia molto variabile (dal 4 al 43%), a seconda della situazione del paziente fonte (HbsAg positivo, HbsAg negativo/anti-Hbe positivo, HbeAg positivo/anti-Hbe negativo).
Ai lavoratori non immuni è stata data, nell'azienda esaminata, indicazione ed offerta la possibilità di vaccinarsi contro l'epatite B. Il rischio di contrarre l'infezione da HCV sarebbe compreso fra il 2,7 ed il 10%.
Per l'HIV il rischio di contrarre l'infezione sarebbe molto basso (intorno allo 0,5%).
In ogni caso vengono forniti dispositivi di protezione individuale per le diverse fasi lavorative e sono state fornite indicazioni comportamentali post-esposizione.
Tutto il personale degli ambienti sanitari considerati ha seguito corsi di formazione sulla sicurezza e salute ai lavoratori ed altri specifici per i singoli rischi sono in programma.
Attività di pulizia e manutenzione (validi per tutto
il comparto)
La fase di lavorazione
Le attività di pulizia e riordino vengono effettuate da personale dipendente da ditte esterne in appalto e da alcuni dipendenti, per lo più Operatori Socio Sanitari (OSS). La ripartizione dei compiti viene organizzata in modo diverso nelle varie unità. Tuttavia solitamente vengono destinati al personale esterno prevalentemente la pulizia ordinaria degli spazi comuni (corridoi, bagni) e delle stanze di degenza mentre vengono riservate al personale dipendente la pulizia delle cucinette di reparto, dei letti, della strumentazione usata e del vuotatoio. Il personale dipendente può anche supplire alle attività del personale esterno qualora si verifichino situazioni straordinarie, dal momento che quest'ultimo lavora su turni limitati nel tempo e non è sempre presente nel Presidio Ospedaliero.
Si effettuano la pulizia dei pavimenti a secco oppure ad umido, la detersione delle pareti, dei divisori, delle finestre o degli arredi quando necessario, il riordino, la pulizia e sanificazione delle sale e dei servizi igienici, lo spolveramento delle superfici, la pulizia di eventuali terrazze o spazi aperti. Inoltre vengono effettuati la svuotatura dei cestini e la chiusura dei sacchi dei rifiuti e il loro trasporto nei locali di stoccaggio.
La raccolta dei rifiuti speciali segue procedure specifiche. Vengono raccolti in sacchi rossi il materiale di medicazione, i contenitori rigidi chiusi contenenti aghi, farfalle e materiale tagliente, le sacche di drenaggio, cateteri, sonde e siringhe, il materiale e i rifiuti alimentari provenienti da pazienti con malattie infettive in atto, gli indumenti a perdere e il materiale a perdere contaminato. Dopo la chiusura vengono collocati in scatole con apposite etichette, riportanti la data del confezionamento. Così confezionati i rifiuti vengono trasportati nei locali adibiti allo stoccaggio. Il locale di stoccaggio è aerato sia in maniera diretta (finestrature apribili) che attraverso un sistema di ricambio centralizzato dell’aria. C’è inoltre l’indicazione di mantenere la porta aperta solo lo stretto necessario per il conferimento e l’asporto dei rifiuti.
Lo smaltimento dei farmaci scaduti o deteriorati avviene periodicamente con una metodologia di registrazione gestita dalla Farmacia Centrale Ospedaliera.
Le attività svolte dal personale dipendente sono il riordino dei letti, con trasporto della biancheria sporca nel locale di stoccaggio ed approvvigionamento della pulita, seguendo percorsi separati.
La scelta delle attrezzature utilizzate per le pulizie (carrelli, spazzoloni, scope, stracci…) è stata per lo più effettuata dai Servizio di Prevenzione e Protezione della ditta esterna e del Presidio Ospedaliero, tenendo conto dei problemi di tipo ergonomico.
Lo stesso dicasi per i dispositivi di protezione individuale (guanti, camici, scarpe impermeabili, cuffia copricapo). Esistono regolamenti adeguati al tipo di luogo e di pulizie da effettuare.
Riferimenti legislativi validi per tutto il comparto
Norme a carattere generale sulla sicurezza e salute nei luoghi di lavoro
DPR 462/01 Regolamento di semplificazione del procedimento
per la denuncia di installazioni e dispositivi di protezione contro le scariche
atmosferiche, di dispositivi di messa a terra di impianti elettrici e di
impianti elettrici pericolosi
DPR 303/56 e s.m. e i. Norme generali per l’igiene del lavoro
D.Lgs. 277/91 e s.m. e i. Attuazione delle direttive n.
80/1107/CEE, n. 82/605/CEE, n. 83/477/CEE, n. 86/188/CEE e n. 88/642/CEE, in
materia di protezione dei lavoratori contro i rischi derivanti da esposizione
ad agenti fisici, chimici, e biologici durante il lavoro, a norma dell’art. 7
della legge 30 luglio 1990, n.212
DPR 547/55 e s.m. e i. Norme per la prevenzione degli infortuni sul lavoro
L. 46/90 Norme per la sicurezza degli impianti
DPR 475/92 Attuazione della direttiva n. 89/686/CEE in materia di ravvicinamento delle legislazioni degli Stata membri relative ai dispositivi di protezione individuale
D.Lgs. 626/94 e s.m. e i. Attuazione delle direttive n. 89/391/CEE , n. 89/654/CEE, 89/655/CEE, n. 86/656/CEE, n.90/629/CEE, n. 90/394/CEE e n. 90/679/CEE riguardanti il miglioramento della sicurezza e della salute dei lavoratori sul luogo di lavoro
DPR 459/1996 Regolamento per l’attuazione delle direttive 89/392/CEE, 91/368/CEE, 93/447CEE e 93/68/CEE concernenti il riavvicinamento delle legislazioni degli stati membri relativi alle macchine (direttiva macchine)
D.Lgs. 493/96 Attuazione della direttiva 92/58/CEE concernente le prescrizioni minime per la segnaletica di sicurezza e/o di salute sul luogo di lavoro in materia di riavvicinamento delle legislazioni degli stati membri relative ai dispositivi di protezione individuale
D.Lgs. 52/97 Attuazione della
direttiva 92/32/CE concernente classificazione, imballaggio ed etichettatura
delle sostanze pericolose
D.Lgs. 25/02 Attuazione della direttiva 98/24/CE sulla protezione della salute e della sicurezza dei lavoratori contro i rischi derivanti da agenti chimici durante il lavoro
D.Lgs. 235/03 Attuazione della direttiva 2001/45/CE relativa
ai requisiti minimi di sicurezza e di salute per l’uso delle attrezzature di
lavoro da parte dei lavoratori (lavori in quota)
Direttiva europea 93/104 organizzazione egli orari di lavoro (orario notturno, lavoro di notte, riposo giornaliero e settimanale, durata del lavoro notturno)
Legge 25/99 Divieto al lavoro notturno della donna in gravidanza fino al compimento del primo anno del bambino.(o per genitori separati o soli con disabili a carico o con bambini fino a 12 anni )
D.Lgs. 532/99 Disciplina del lavoro notturno e circolare 13/00
D.Lgs. 66 del 14/04/2003 Attuazione della direttiva 93/104/CE e 2000/34/CE definizioni di “lavoro a turni”, “lavoratori a turni” e parametri relativi all’orario di lavoro
Provvedimento della Conferenza Stato-Regioni 05/08/1999 Documento di linee-guida per la sicurezza e la salute dei lavoratori esposti a chemioterapici antiblastici in ambiente sanitario
D.Lgs. 230/95 Attuazione delle direttive Euratom 80/836, 84/467, 84/466, 89/618, 90/64, 92/3 in materia di radiazioni ionizzanti, integrato con il D.Lgs. 241/00 Attuazione della direttiva 96/29/EURATOM in materia di protezione sanitaria della popolazione e dei lavoratori contro i rischi derivanti dalle radiazioni ionizzanti, integrato e corretto con il D.Lgs. 257/01 Disposizioni integrative e correttive del decreto legislativo 26 maggio 2000, n. 241, recante attuazione della direttiva 96/29/Euratom in materia di protezione sanitaria della popolazione e dei lavoratori contro i rischi derivanti dalle radiazioni ionizzanti
D. Ministero del Lavoro e delle Politiche Sociali 27/04/04 “Elenco delle malattie per le quali è obbligatoria la denuncia, ai sensi e per gli effetti dell'art. 139 del testo unico, approvato con decreto del Presidente della Repubblica 30 giugno 1965, n. 1124, e successive modificazioni e integrazioni”.
D.Lgs. 151/01 Testo unico delle disposizioni legislative in materia di tutela e sostegno maternità e paternità a norma dell’art. 15 D.Lgs. 08/03/2000 n°53.
Norme "antincendio"
DPR 577 del 29/7/82 " Regolamento per l'espletamento dei servizi di prevenzione e di vigilanza antincendi"
DM del 13/3/98 " Criteri generali per la sicurezza antincendio e per la gestione dell'emergenza nei luoghi di lavoro"
Impianti elettrici
DPR 447/91, regolamento di attuazione della L 46/90
L 186/68 "Disposizioni concernenti la produzione di materiali, apparecchiature, macchinari, installazione ed impianti elettrici ed elettronici"
L 791/77 "Attuazione delle Direttive del Consiglio della CE relativa alle garanzie di sicurezza che deve possedere il materiale elettrico destinato ad essere utilizzato entro alcuni limiti di tensione"
Norme riguardanti le caratteristiche strutturali delle sale operatorie e delle sale parto
DCG 20/7/1939, paragrafo 13
DPCM 27/6/1986, art.22
L.132/68 Requisiti per la classificazione degli ospedali e case di cura private
Documento di fase/fattore di rischio
U.O. Lungodegenza
Rischi: VDT, fattori ergonomici, agenti biologici, agenti chimici.
Numero addetti: 42
Posti letto: 30
 Flow chart
Flow chart
Le fasi di lavorazione
L'attività sanitaria all'interno delle unità operative ospedaliere di Lungodegenza viene svolta con la finalità di garantire assistenza ai pazienti con patologia prevalentemente di tipo cronico e non autosufficienti. Si svolgono attività di diagnosi, cura e contenimento delle complicanze delle malattie cronico-degenerative. L'Unità Operativa di Lungodegenza qui considerata comprende la medicina fisica riabilitativa e la Lungodegenza. Oltre a seguire i pazienti in reparto si occupa anche di quelli a domicilio mediante l'assistenza domiciliare integrata(ADI).
Il riquadro nella flow-chart mostra la tipologia dell'utenza che ha accesso al reparto. Sono inoltre evidenziate le attività correlate alla gestione dei pazienti, sia di tipo assistenziale che di tipo diagnostico-terapeutico, alberghiero e amministrativo.
L'affluenza dei pazienti alla U.O. di Lungodegenza è solitamente programmata con un reparto dove sono stati ricoverati in un primo tempo per patologie acute oppure con i MMG (Medici di Medicina Generale). Il ricovero però può essere effettuato direttamente nel reparto di Lungodegenza per problemi emergenti.
Il personale operante nel reparto è il seguente:
§ 2 segretarie
§ 12 infermieri turnisti + 3 giornalieri + 1 infermiera generica giornaliera part-time (25 ore/sett)
§ 1 Caposala
§ 16 Operatori Socio Sanitari (OSS) (di cui 13 effettivi e 3 appartenenti ad un'altra Unità Operativa afferiscono uno alla volta con turnazione settimanale)
§ 2 medici fissi dedicati solo alle attività di reparto
§ 4 medici che ruotano tra ambulatorio, reparto e servizio domiciliare (SIAD)
§ 1 Direttore
Attività amministrative
Le attività amministrative svolte all’interno del reparto sono marginali in quanto le pratiche di accettazione e dimissione del paziente vengono fatte ed archiviate da un infermiere che dedica a questa attività solitamente non più di un’ora al giorno.
Attività assistenziali
L'accoglimento del paziente avviene in due fasi:
1) L’infermiere coadiuvato da un OSS valuta le problematiche in accoglimento:
- Paziente ventilato (tracheostomia).
- Paziente con catetere venoso centrale (CVC).
- Paziente con alimentazione enterale (PEG, sondino naso-gastrico).
- Paziente con alimentazione parenterale (tramite CVC).
- Paziente con catetere vescicale.
2) Il medico: decide il tipo di letto ed il settore del reparto dove andrà inserito il paziente a seconda delle problematiche presentate.
A questo punto viene fatta la scelta del materasso da parte dell’infermiere: antidecubito normale; o antidecubito speciale, richiesto ad una ditta esterna, che lo consegna al massimo entro le 12 ore successive alla richiesta. I materassi in dotazione antidecubito vengono gonfiati con un compressore.
Visite mediche
La visita effettuata dal medico è completata dalle richieste di indagini sanitarie mirate. Si compila la cartella medica ed infermieristica. Questa modulistica è stata modificata recentemente con l’acquisizione della cartella unica. In questa fase vi è a volte una certa conflittualità di competenze tra medico ed infermiere che porta a disagi organizzativi che entrano nella valutazione dei rischi organizzativi. Le visite specialistiche richieste vengono solitamente effettuate dai consulenti in reparto.
Trattamenti diagnostici
I prelievi e gli ECG di base vengono sempre fatti dal personale infermieristico così come la raccolta di campioni biologici. In caso di indagini radiologiche, poiché generalmente i ricoverati in questo reparto non sono in grado di deambulare autonomamente, generalmente vengono trasportati con il letto di degenza ed il corridoio da percorrere è lungo oltre 350 metri.
In reparto vi è l’apparecchiatura per la determinazione dell’emogasanalisi: il prelievo dall’arteria radiale viene fatto sempre dal medico. Si usano siringhe preparate, ed il sangue prelevato viene iniettato su apposite cartucce, che presentano l’inconveniente di una certa resistenza in fase di iniezione del sangue con rischio di possibili schizzi. Questa operazione attualmente viene fatta su un carrellino situato in guardiola ma verrà spostata in un locale meglio attrezzato.
Le attività infermieristiche e mediche e da parte del personale addetto all’assistenza sono le più varie e comprendono:
Posizionamento ago cannula: attività svolta esclusivamente dal personale infermieristico o medico
Prelievo ed invio campioni biologici ai laboratori
Misurazione temperatura corporea: carico di lavoro rilevante in quanto i termometri a mercurio (far scendere mercurio, posizionare, passare a prendere, leggere, scrivere temperatura, lavare e disinfettare) comportano un notevole dispendio di tempo. A seguito delle frequenti rotture di termometri vi è il problema dello smaltimento del mercurio. Questi problemi potrebbero essere risolti con l’acquisizione di termometri auricolari.
Indagini scintigrafiche: il paziente viene trasportato in Medicina Nucleare per l’esecuzione dell’indagine; qui staziona in zona dedicata 4/5 ore fino all’eliminazione degli escreti e secreti; trascorso l'intervallo di sicurezza viene trasportato in reparto.
Assistenza pazienti neurologici: comporta movimentazioni frequenti
Trasporto in Endoscopia per posizionamento PEG
Trattamenti terapeutici
Le medicazioni vengono solitamente eseguite da una infermiera dedicata a questa attività e che lavora con continuità dalle ore 8.00 alle 15.00. La somministrazione della terapia viene effettuata usando due carrelli di cui uno nuovo ed uno di vecchia concezione che sta per essere sostituito, dedicati rispettivamente alla terapia orale e parenterale.
Giornalmente vengono somministrate terapie per via:
§ Endovenosa
§ Sottocutanea
§ Cutanea (applicazione di pomate: antistaminici, antiscabbia, eccetera)
§ Orale
Inoltre:
§ Terapia del dolore effettuata esclusivamente dall’anestesista che viene in reparto con mezzi e personale proprio:
- Infusioni con pompa a siringa o a deflussore;
- “Elastomero”: palloncino elastico con farmaci, a sgonfiamento graduale; viene utilizzato raramente per via endovenosa; generalmente solo per via peridurale anche questo posizionato dal medico anestesista consulente.
I trattamenti terapeutici esterni prevedono:
§ Trasporto in Rianimazione Centrale per posizionamento CVC; il trasporto viene fatto di solito dal “ gruppo trasporti”, servizio interno all’ospedale;
§ Trasporto in Endoscopia per posizionamento PEG;
§ Trasporto in Rianimazione Centrale per posizionamento CVC; il trasporto viene fatto di solito dal “ gruppo trasporti”, servizio interno all’ospedale.
Attività alberghiere
Il servizio è appaltato; il personale della ditta esterna esegue però solo una parte dei lavori; il personale ospedaliero OSS con la supervisione dell’infermiere dispensa il vitto.
Il
rifacimento dei letti, la mobilizzazione del paziente, l’igiene personale
vengono effettuati direttamente dall’OSS. Particolare cautela viene osservata
in caso di pazienti con infezioni da stafilococchi meticillino-resistenti
(MRSA), di solito già individuati. Sono però in aumento i casi di pazienti con
pregressa o sospetta tubercolosi, o con scabbia, per i quali vi sono specifiche
procedure da osservare sia nelle attività di assistenza al paziente che nel
trattamento della strumentazione e degli ambienti.
Il personale ditta esterna si occupa in reparto delle seguenti attività:
§ Trasporto vitto dalla cucina al reparto
§ Riordino e lavaggio in cucina del reparto delle attrezzature
§ Pulizia ordinaria e straordinaria (sanificazione)
Il personale ditta esterna si occupa inoltre, in Lavanderia, del lavaggio e sterilizzazione della biancheria, e della distribuzione della stessa.
La sterilizzazione degli strumenti è centralizzata e viene fatta in locali appositi siti presso una diversa struttura adiacente al reparto di degenza , ma da esso completamente autonoma.
Descrizione del reparto
Il personale OSS svolge prevalentemente il servizio alberghiero; ad esso spetta il compito di distribuire il pasto, mobilizzare il paziente, occuparsi dell’igiene personale, effettuare semplici medicazioni e rispondere alle più elementari richieste fisiologiche del paziente. Poiché la maggior parte dei degenti sono allettati il rischio movimentazione carichi per questo personale è rilevante, anche se dotato di adeguati ausili. Gli OSS sono inoltre tenuti a riordinare il magazzino. I ripostigli sono stipati con elevato rischio anche infortunistico per chi prende il materiale. Devono inoltre smaltire i rifiuti, pulire e rifornire il carrello del giro letti e supportare l’infermiere soprattutto di notte. Per quanto riguarda il rischio biologico, oltre a essere soggetti ad imbrattamento con sangue e liquidi biologici nel corso delle semplici medicazioni, ricordiamo che in questo reparto ci sono molti casi di MRSA, ed alcuni casi di TBC e di scabbia. Altra fonte di infezione sono le attività di aspirazione delle secrezioni bronchiali dei pazienti con tracheostomia. Le misure di isolamento e protezione personale sono indicate dalle linee-guida interne. Il rischio chimico è presente durante le attività di pulizia degli strumenti prima di inviarli alla sterilizzazione, ma è da ritenersi minimo. Altra fonte di rischio chimico sono le sostanze detergenti e disinfettanti usate per la pulizia dei materassi antidecubito. Poiché spesso questi pazienti sono affetti da demenza gli operatori sono a rischio di aggressione (schiaffi, graffi, sputi), ed inoltre a rischio psicologico per la particolare tipologia della relazione paziente-operatore, specie nei casi di ricovero molto prolungato.
Le attività di diagnosi e terapia coinvolgono medici, infermieri, capo sala e primario.
Il personale medico è impegnato su due fronti: quello ospedaliero e quello domiciliare. L'introduzione dell'assistenza domiciliare integrata ha portato ad una netta riduzione dei ricoveri ed anche ha innalzato la qualità di vita per il paziente. I due rischi professionali prevalenti in queste attività sono il rischio biologico e quello psicologico.
Il primario ed il capo sala hanno prevalentemente un ruolo organizzativo-gestionale.
Gli infermieri professionali somministrano la terapia per via orale, intramuscolare, endovenosa; eseguono prelievi di vario tipo ed il monitoraggio dei parametri vitali. Si occupano dei programmi alimentari nei casi di pazienti che vengono nutriti per via entrale e parenterale. Anche per loro vale quanto detto sopra per rischio biologico e psicologico. Si sottolinea il coinvolgimento psicologico per i casi clinici più impegnativi e con ricovero prolungato ed uno di tipo emozionale dovuto a stress da troppo lavoro. In particolare i turni notturni sono ravvicinati e comportano insufficiente riposo e problemi relazionali.
Da un punto di vista ambientale gli operatori lamentano di subire il fumo passivo dei visitatori. Le maggiori criticità sembrano essere la carenza di personale che comporta un sovraccarico di lavoro, e il sempre maggiore numero di casi MRSA (stafilococchi meticillino-resistenti).
Tutto il personale è bene informato sull’efficacia dei DPI, e gli operatori intervistati dichiarano di usarli costantemente.
Sebbene esistano varie difficoltà, il personale è motivato a lavorare in modo professionale per il paziente, collaborazione e solidarietà non mancano.
Lo stesso personale dell'U.O. di Lungodegenza nel pomeriggio si occupa anche dei ricoverati nei 9 posti letto della Medicina Fisica e Riabilitazione, accorpati in questo periodo per ragioni di spazio, ma che verranno successivamente separati.
Accanto alle figure descritte ricordiamo i dipendenti delle ditte esterne che si occupano delle pulizie, di preparare il cibo e sterilizzare gli strumenti.
In reparto sono presenti le seguenti procedure per l’assistenza al paziente:
§ Controllo delle infezioni ospedaliere;
§ Protezione degli operatori dal rischio biologico;
§ Medicazioni;
§ Lavaggio biancheria degenza;
§ Sterilizzazione strumenti;
§ Movimentazione e lavaggio degenti;
§ Pulizia ordinaria e straordinaria;
§ Gestione del Personale dipendente in gravidanza.
Attrezzature, macchine ed impianti
Le macchine e le attrezzature utilizzate sono: solleva-pazienti, carrelli per supporto nelle attività di pulizia del paziente, carrozzine, deambulatori, barelle, girelli, tutori, rasoi monouso per tricotomie, sfigmomanometri, stetoscopi, rino- ed oto-scopi, lampade a fessura, apparecchiatura per emogasanalisi, saturimetro, elettrocardiografo, ferri chirurgici, sondini per bronco aspirazione, compressore per i materassi antidecubito, lampade da visita, diafanoscopi, bilance pesapersone. Sono tutte abbastanza recenti. Le macchine ed attrezzature vengono sottoposte periodicamente a verifiche di conformità alle norme CEI 62-5. L'obbligatorietà della marcatura CE per tali apparecchiature è stata recepita con il D.Lgs. 46/97 ed è in vigore dal 15 Giugno del 1998. Tutte le attrezzature del reparto presentano marchio di conformità CE e rispettano la direttiva macchine 459/96.
Il fattore di rischio
Fattori di rischio aggiuntivi ai rischi già descritti nel documento di comparto possono essere rappresentati da:
Fattori ergonomici: movimentazione dei pazienti; stazione in piedi; posizioni obbligate durante molta parte delle attività lavorative da parte di medici, infermieri e OSS; la movimentazione manuale dei gravi per operazioni di magazzino, carico e scarico farmaci.
Organizzazione del lavoro: turni notturni ravvicinati, sovraccarico di lavoro.
Rischio biologico: infezioni trasmesse per aerosol (specie adenovirus o virus influenzali), o per via ematogena (specie HIV e HCV, visto che i dipendenti sono tutti vaccinati per l’epatite B), o per contatto (specie scabbia) o per via aerea (specie TBC).
Rischio chimico: da rottura accidentale di termometri
(mercurio), da disinfettanti cutanei e alcool utilizzato per facilitare la
rimozione di cerotti, da spray a base di piretro utilizzati per eliminare le
zanzare che d’estate colonizzano i prati e gli alberi circostanti il reparto.
Il rischio esterno
L'unico rischio che può essere trasmesso all'esterno è quello da agenti biologici nelle operazioni di trattamento dei rifiuti che viene trattato nella fase relativa alle attività di pulizia.
Il danno atteso
Dorso-lombalgie croniche, ernie discali, rischio
infortunistico per il pericolo di cadute per scivolamento nelle operazioni di
lavaggio dei materassi, rischio biologico (TBC,
Epatite C, scabbia).
U.O. Rianimazione
Rischi: Videoterminali, agenti chimici (ipoclorito di sodio), agenti fisici (raggi UV), agenti biologici, organizzazione del lavoro (turni), fattori ergonomici (movimentazione pazienti, stazione in piedi)
Numero degli addetti: 38
Posti letto:
Flow chart

Fasi di lavorazione
L'attività sanitaria all'interno dell’U.O. Anestesia e Rianimazione – Terapia Intensiva viene svolta con la finalità di assistere e curare pazienti nel post-operatorio, o politraumatizzati, o affetti da gravi insufficienze vitali.
Il riquadro nella flow-chart mostra la tipologia dell'utenza che ha accesso al reparto. Sono inoltre evidenziate le attività correlate alla gestione dei pazienti, sia di tipo assistenziale e diagnostico-terapeutico che di tipo alberghiero e amministrativo.
Il personale operante nel reparto è il seguente:
§ 2 segretarie part-time a 18 ore settimanali ciascuna (una al mattino ed una al pomeriggio)
§ 13 infermieri turnisti + 1 infermiera giornaliera
§ 1 Caposala
§ 3 OSS
§ 17 medici
§ 1 Direttore
Attività amministrative
Le attività amministrative svolte all’interno del reparto consistono nelle pratiche di accettazione e dimissione del paziente svolte da un infermiere, che provvede anche agli ordini di materiale vario per il reparto.
Attività assistenziali
L’accoglimento del paziente critico viene fatta sempre con una specifica scheda di lesione quando arriva da un reparto di degenza. I posti letto disponibili vengono utilizzati sia per il monitoraggio post-operatorio di pazienti sottoposti ad intervento chirurgico, sia per la gestione di pazienti in condizioni critiche che necessitano di supporto delle funzioni vitali provenienti dal Pronto Soccorso, da reparti chirurgici e medici o da altre terapie intensive. Il paziente viene sempre gestito dal medico rianimatore, e avviato al monitoraggio dei parametri vitali. Vengono applicati: gli elettrodi di collegamento per il saturimetro; un catetere arterioso per la misurazione della pressione arteriosa in continuo con tecnica invasiva; il catetere vescicale; il tubo endotracheale.
A seconda delle necessità possono essere posizionati caschi o maschere per la C-PAP.
Il paziente viene girato manualmente più volte nella giornata. Per il traumatizzato spinale si usa sempre il sollevatore a barella, che per questi viene usato anche per l’igiene personale.
L’approvvigionamento dei farmaci avviene utilizzando un carrello attrezzato differente per ogni paziente. Viene scelto il materasso, sempre ad acqua inizialmente; in casi particolari viene richiesto un materasso speciale ad una ditta esterna, che lo consegna entro 12 ore dalla richiesta.
A seconda del tipo di degente si usano due tipi di materassi, uno pneumatico ed uno ad acqua. La gestione del materasso è affidata all’infermiere che usa il compressore per gonfiarlo e lo avvia al processo di detersione in locali appositi.
In caso di decesso o dimissione tutti i presidi posizionati sul paziente vengono rimossi e smaltiti come rifiuti pericolosi in sacco giallo, portato successivamente in deposito “sporco”, da dove i rifiuti sono rimossi due volte al giorno, mattino e pomeriggio, dal personale di una ditta esterna.
Visite Mediche
Il medico e l’infermiere effettuano lo studio del paziente in arrivo. Per la visita si utilizzano lo sfigmomanometro, lo stetoscopio, la pila, la lampada a fessura, il metro, tutti sistemati su un apposito carrello. Al bisogno in reparto arrivano specialisti di area medica o chirurgica o fisiatri ed utilizzano prevalentemente strumenti quali ecografo o elettrocardiografo, presenti in reparto.
Trattamenti diagnostici
Dall’infermiere vengono effettuati tutti i prelievi e l’emogasanalisi mediante il pH-metro. La macchina è nuova, interamente automatizzata, e non espone in nessun modo a rischio biologico. La misurazione dei parametri vitali ed antropometrici viene fatta utilizzando appositi monitor, con misurazione della pressione arteriosa in maniera cruenta (centrale) e manuale, dati da ventilatore automatico, temperatura corporea rilevata con termometro timpanico. I parametri vitali vengono rilevati ogni due ore e, anche se sono monitorati in continuo, vengono trascritti su carta. Inoltre si effettua sempre un ECG in continuo. Al bisogno vengono effettuate broncoscopie utilizzando il broncoscopio presente in reparto, e toracentesi, rachicentesi o per tracheostomie utilizzando gli appositi set.
Nel reparto c'è un apparecchio radiogeno. Il medico rianimatore inserisce i Cateteri Venosi Centrali (CVC) posizionando il paziente in Trendelemburg con osservazione attiva e successiva radiografia di controllo per valutarne il corretto posizionamento. Durante l’esecuzione dell’indagine l’operatore esce sempre dalla stanza.
La gestione del politraumatizzato è diversa a seconda del trauma, toracico, cranico, eccetera.
Trattamenti Terapeutici
La terapia infusionale viene fatta attraverso una pompa peristaltica ed endovenosa, oppure attraverso pompe siringhe a due vie, per infusione continua. Si posizionano inoltre pompe per la terapia enterale, tramite sondino naso- gastrico che viene inserito dall’infermiere.
Le procedure terapeutiche, prevedono le seguenti attività:
§ Medicazioni di
- CVC (cateteri venosi centrali)
- Cerniera chirurgica
- Lesioni da decubito
§ Somministrazione terapia: solo parenterale.
§ Nutrizione entrale: tramite sondino naso-gastrico o digiuno-stomia.
§ Broncoaspirazione: questa avviene in sistema chiuso in caso di infezioni (non si disconnette il paziente dal respiratore e si drena attraverso un circuito senza staccare il paziente dal respiratore) oppure con un sistema aperto in caso di paziente non critico o senza processi infettivi bronchiali in atto.
§ Terapia del dolore è fatta tramite l’elastometro o con pompa-siringa.
§ Intubazione: Si utilizza il laringoscopio, il tubo tracheale, le cannule, Magil, i sondini per aspirazione ed i lubrificanti.
§ Trasfusioni: quando necessario, in particolare nei politraumatizzati.
§ Ultrafiltrazione: vi è un apposito apparecchio; il collegamento alla fistola arterovenosa è effettuata dal medico rianimare coadiuvato da un infermiere; l’attacco e il collegamento alla macchina viene fatto da un operatore del reparto di Nefrologia-Emodialisi; il collegamento viene interrotto da un operatore del reparto.
Procedure alberghiere
Una parte delle attività è svolta da personale ospedaliero ed un'altra da personale dipendente da una ditta esterna in appalto.
Per il personale ospedaliero i compiti sono: rifacimento letti, igiene personale, sanificazione del posto letto; la sanificazione del materasso ad acqua avviene in un ambiente dedicato.
Per il personale della ditta esterna i compiti sono: pulizia ordinaria e straordinaria dei locali, sanificazione dei locali (muri, pavimenti, eccetera).
Il lavaggio e sterilizzazione della biancheria è eseguito da una ditta esterna in appalto, mentre il lavaggio e la sterilizzazione degli strumenti avviene all’interno dell’ospedale in locali appositi con personale interno dell’azienda.
La manutenzione ordinaria delle apparecchiature (ventilatori, monitor, defibrillatori) avviene in locali attigui dedicati ad opera di personale specializzato.
Descrizione del reparto
Situazione logistica
Il reparto di Terapia Intensiva (TI) del Presidio Ospedaliero di Castelfranco Veneto è dotato di 3 stanze di degenza (1 stanza grande con capienza di 4 posti letto e 2 stanze con capienza di 2 posti letto ciascuna) che possono contenere fino ad 8 posti letto. Attualmente i posti letto ufficialmente attivati sono 5 (e quindi anche la dotazione di personale infermieristico è rapportata a questo parametro), ma è frequente la necessità di accogliere contemporaneamente 6 o talvolta 7 pazienti (vedi più avanti).
Risorse umane e tecnologiche
Per la gestione della TI viene impiegato:
§ personale medico specialista in anestesia e rianimazione (8 unità), presente 24 ore su 24, con turni di guardia diurni e notturni di 12 ore
§ personale infermieristico (30 unità), organizzato in turni di 8 ore come segue:
- 3 unità al mattino dei giorni feriali
- 2 unità il pomeriggio, la notte e i giorni festivi
§ personale tecnico:
- 1 unità il mattino e 1 il pomeriggio dei giorni feriali
Il personale medico fa parte dello staff dell’U.O. Anestesia e Rianimazione dell’Ospedale, ma opera costantemente in TI. E’ stata prevista la presenza sempre dello stesso medico nella fascia oraria 8-15 per almeno una settimana allo scopo di:
§ garantire la massima continuità sul piano terapeutico-assistenziale ed organizzativo
§ favorire un adeguato approccio comunicativo-relazionale con i familiari dei degenti.
Il personale infermieristico e tecnico è impiegato esclusivamente in attività di TI.
Ciascuno dei posti letto attivati è completamente attrezzato per la gestione clinica di pazienti critici ad alto carico assistenziale.
Per ciascuno dei 5 posti letto attivati sono disponibili le seguenti apparecchiature:
§ 1,2 monitor ECG;
§ 4,8 pompe per infusione endovenosa di farmaci;
§ 0,2 apparecchi per la misurazione della gittata cardiaca;
§ 1,4 respiratori;
§ 1,2 pompe per nutrizione enterale;
§ 1,2 sistemi per monitoraggio emodinamico cruento.
Per tutti i letti attivati sono inoltre disponibili le seguenti attrezzature biomediche:
§ emogasanalizzatore;
§ apparecchio per emodialisi continua;
§ fibroscopio;
§ coagulometro.
Organizzazione del lavoro
Sulla base delle condizioni cliniche i pazienti vengono distinti in due gruppi principali: alto e basso carico assistenziale.
Le attività assistenziali infermieristiche vengono quindi differenziate in rapporto a questa classificazione (tabella 1) in modo da ottimizzare l’impiego delle risorse salvaguardando la qualità assistenziale.
Tab. 1
|
ATTIVITÀ ASSISTENZIALI INFERMIERISTICHE GIORNALIERE |
|
PER
PAZIENTE AD ALTO CARICO ASSISTENZIALE
(A) |
PER
PAZIENTE A BASSO CARICO ASSISTENZIALE
(B) |
|
|
|
|
§ Igiene totale della persona (comprensiva sempre dell’igiene del cavo orale e quando necessario, shampoo, taglio delle unghie, barba e taglio dei capelli) |
§ Igiene parziale della persona, senza sostituzione di tutta la biancheria del letto |
|
§ Sostituzione di tutta la teleria del letto |
|
|
§ Sostituzione di medicazioni (lesioni da decubito, presidi intravenosi, ferite chirurgiche, tracheostomie) |
|
|
§ Esecuzione prelievi per esami ematochimici + EAB secondo prescrizione |
§ Esecuzione prelievi per esami ematochimici + EAB se richiesti. |
|
§ Svuotamento liquidi di drenaggio, urine, RG |
§ Svuotamento liquidi di drenaggio (se necessario), urine, RG |
|
§ Monitoraggio parametri vitali biorari - orari |
§ Monitoraggio parametri vitali ogni 4 – 6 ore |
|
§ Bilancio idrico biorario – orario. |
|
|
§ Somm.ne terapie farmacologiche in bolo o in infusione continua |
§ Somm.ne terapie farmacologiche |
|
§ Somm.ne nutrizione enterale |
§ Somm.ne nutrizione enterale |
|
§ Toilette bronchiale |
§ Toilette bronchiale se necessaria |
|
§ Sorveglianza continua per pazienti con supporto ventilatorio meccanico e supporto circolatorio in condizioni di instabilità |
|
|
§ Preparazione del paz. per le varie indagini diagnostiche e strumentali (TAC, Eco, RMN, Sala Operatoria) |
|
EAB = emogasanalisi
RG = ristagno gastrico
Dati di attività
(Tab.2)
N° di ricoveri nel 2003: 424
Tasso di occupazione dei posti letto: 84,9%
Indice di turn-over (n° di pazienti transitati su un letto/anno): 76
N° letti occupati % di giorni
2,2%
9,1%
13,1%
26,9%
36,4%
11,3%
1,1%
Con 5 pazienti ricoverati il rapporto infermieri/pazienti è inferiore a 0,5 (esattamente 0,4), cioè 1 infermiere deve seguire più di 2 pazienti.
Nel 12,4% dei giorni dell’anno vengono ricoverati più di 5 pazienti, per cui il rapporto infermieri/pazienti nel pomeriggio-notte e nei giorni festivi diventa inferiore a 0,33 (un infermiere segue almeno 3 pazienti).
Il 68% dei ricoverati è di sesso maschile e il restante 32% di sesso femminile. L'età media è di 65,2 anni. Non sono previsti ricoveri di pazienti in età pediatrica.
I posti letto disponibili vengono utilizzati sia per monitoraggio post-operatorio di pazienti sottoposti ad intervento chirurgico (la cosiddetta “recovery room” o TIPO – terapia intensiva post-operatoria) sia per la gestione di pazienti in condizioni critiche che necessitano di supporto delle funzioni vitali provenienti dal pronto soccorso, da reparti chirurgici e medici o da altre terapie intensive.
Nel 54,2% dei casi il paziente viene ricoverato dopo intervento chirurgico di elezione (78,4% ricovero programmato, sulla base delle condizioni cliniche preoperatorie e della tipologia di intervento, 21,6% ricovero non programmato, cioè conseguente all’insorgenza di complicanze anestesiologiche o chirurgiche intraoperatorie) per essere sottoposto a monitoraggio clinico-strumentale durante il primo periodo post-operatorio.
Nel rimanente 45,8% dei casi si tratta di ricoveri dovuti a patologie di tipo medico (27,6%) o chirurgico d’urgenza (18,2%).
I supporti terapeutici praticati più frequentemente sono:
§ ventilazione artificiale (49,1% dei casi);
§ nutrizione artificiale (23,7%);
§ somministrazione di farmaci vasoattivi (14,7%).
La mortalità in TI è pari al 6%. La mortalità ospedaliera dei pazienti transitati per la TI è 11,6%.
La mortalità ospedaliera osservata è risultata in linea con quella attesa, calcolata con lo score di gravità SAPS II.
Tab. 2
|
Anno 2003 dati
GIVITI – Gruppo di Studio Italiano Valutazione TI |
||
|
|
CFV (424 pazienti) |
122 TI italiane (31.863 pazienti) |
|
|
|
|
|
Posti letto
attivati (media) |
5 |
7 |
|
Apparecchiature
per posto letto (media) |
||
|
Monitor ECG |
1,2 |
1,3 |
|
Pompe infusione e.v. |
4,8 |
4,1 |
|
Apparecchio per gittata cardiaca |
0,2 |
0,5 |
|
Respiratori |
1,4 |
1,3 |
|
Pompe per nutrizione enterale |
1,2 |
1,1 |
|
Sist. monitoraggio emodinamico cruento |
1,2 |
1,0 |
|
|
||
|
Tasso occupazione
posti letto (occupazione dei
posti letto in %) |
84,9% |
82,6% |
|
Indice di
rotazione (n° pazienti
transitati su un letto/anno) |
76 |
46 |
|
Intervallo di
turn-over (ore di letto
libero tra due pazienti) |
17,5 |
34,4 |
|
Gravità media in
entrata (SAPS II) |
36,5 |
38,4 |
|
Presidi
terapeutici applicati |
||
|
Ventilazione invasiva |
49,1% |
68,3% |
|
Ventilazione non invasiva |
6,1% |
8,4% |
|
Tracheostomia |
5,7% |
10,3% |
|
Nutrizione parenterale |
9,7% |
20,9% |
|
Nutrizione enterale |
14% |
24% |
|
Farmaci vasoattivi |
14,7% |
29,5% |
|
Emodialisi/emofiltrazione |
2,5% |
4,3% |
|
Esiti clinici |
||
|
Decessi in TI |
6% |
18,5% |
|
Decessi in ospedale |
11,6% |
24,8% |
|
Riammissioni |
3,8% |
5,5% |
DPI presenti
§ Sovracamici: sono utilizzati per l'assistenza a pazienti portatori di MRSA, e durante alcune fasi dell'assistenza agli altri pazienti in cui si potrebbero generare schizzi di sangue o altri liquidi biologici.
§ Cuffie: sono utilizzate per l'assistenza a pazienti portatori di MRSA.
§ Facciali Filtranti di Protezione (FFP2, FFP3): utilizzati in pazienti con tosse o piaghe aperte o durante le manovre di broncoaspirazione.
§ Visiere: sono utilizzate durante le aspirazioni endotracheali o in pazienti con iperemesi.
§ Guanti: in latice o in vinile.
Attrezzature per la movimentazione del paziente
§ Sollevatori a braccio elettrico.
§ Roll-board per la rotazione del paziente e per i cambi posturali.
§ Barella sollevatrice elettrica.
In reparto sono presenti le seguenti procedure per l’assistenza al paziente:
§ Controllo delle infezioni ospedaliere.
§ Protezione degli operatori dal rischio biologico.
§ Medicazioni.
§ Lavaggio biancheria degenza.
§ Sterilizzazione strumenti.
§ Movimentazione e lavaggio degenti.
§ Pulizia ordinaria e straordinaria.
§ Gestione del Personale dipendente in gravidanza.
Attrezzature, macchine e impianti
Nel reparto vi sono: lampade UV (nei locali di deposito delle apparecchiature elettromedicali), apparecchiature mobili per ossigenoterapia o per la ventilazione assistita, monitor per la valutazione dei parametri vitali, apparecchi per aerosol, elettrocardiografi, lampade da visita, ossimetri, ventilatori portatili, bombole di O2, laringoscopi, broncoscopi a fibre ottiche, sollevatori a bilancia, roall-board, lavapadelle, barelle, apparecchio per dialisi, strumentazione endoscopica, forno a microonde per la cucinetta di reparto, piastra elettrica, carrelli per i farmaci.
La maggior parte della strumentazione presente è di recente acquisizione.
Viene sottoposta periodicamente a verifiche di conformità alle norme CEI 62-5. Le verifiche, effettuate da un ente certificato, avvengono con le modalità previste dal decreto 462/2001 e dalla circolare ministeriale applicativa.
Le apparecchiature sanitarie elettromedicali sono verificate con cadenza annuale o biennale, a seconda della norma CEI 62-13; la verifica è svolta da ditte esterne.
Il fattore di rischio
Esplosioni, incendi
In aggiunta a quanto riportato nel documento di comparto in questo reparto esistono tutti i sistemi antincendio più moderni con sensori di fumo, porte REI 90, compartimentazione dei settori, vie di fughe segnalate, indicazione del luogo sicuro di raccolta.
In reparto vengono quotidianamente preparate delle bevande calde; questo avviene con comuni fornelli a piastra, non dotati di termostato. Ciò può esporre a rischio di ustioni il personale meno addestrato. A volte è utilizzato il forno a microonde con rischio di ustioni alle mani se il piatto riscaldato viene prelevato senza una adeguata protezione delle mani.
Sostanze pericolose
Il lattice, contenuto in alcuni strumenti ma prevalentemente nei guanti, può essere un potente allergizzante responsabile di reazioni a carico della cute, dell'apparato respiratorio, delle congiuntive oppure di reattività sistemiche. La prevenzione si basa sulla individuazione dei soggetti sensibili ai quali vengono forniti guanti di altro materiale. Si stanno al momento studiando percorsi latex-free per pazienti ed operatori sanitari allergici.
Il rischio da chemioterapici antiblastici è limitato alla fase di somministrazione del farmaco, in casi piuttosto rari, mentre la preparazione avviene presso un locale separato e dedicato.
Agenti chimici
Sono presenti modeste quantità di alcool usato per lo più per staccare i cerotti alla cute, ed ipoclorito di sodio presente esclusivamente nei bagni, dove viene usato per detergere il pavimento o i sanitari in caso di sversamenti di liquidi biologici, o per la detersione di padelle o pappagalli.
Agenti biologici
Le manovre invasive espongono a rischio di contaminazione con sangue e liquidi biologici, e di puntura o taglio con strumentazione varia (bisturi, aghi, cannule, pinze). Numerose attività che espongono al rischio biologico avvengono in situazioni non sempre programmabili, sebbene effettuate in ambienti idonei. Il personale presente in rianimazione è tutto altamente addestrato per la gestione del rischio biologico. Esistono procedure scritte per ridurre il rischio di contaminazione e procedure di emergenza in caso di incidente a rischio biologico.
Vengono regolarmente messi a disposizione ed utilizzati tutti i dispositivi di protezione individuale previsti, gli operatori vengono informati e formati sui rischi specifici e sono sottoposti a sorveglianza sanitaria.
Organizzazione del lavoro
L'attività presenta caratteristiche di elevato impegno fisico e mentale legate soprattutto ai turni di lavoro ed alle necessità di rispondere adeguatamente alle situazioni di emergenza.
Fattori ergonomici
Il lavoro si svolge prevalentemente in piedi e comporta l'assunzione di posture obbligate per gli spazi ristretti dall'operatività attorno al paziente.
Il sollevamento e la movimentazione dei pazienti sono in questo reparto abbastanza contenuti, in quanto la maggior parte dell'utenza è costituita da pazienti allettati sedati terapeuticamente o clinicamente.
Il rischio esterno
L'unico rischio che può essere trasmesso all'esterno è quello da agenti biologici nelle operazioni di trattamento dei rifiuti che viene trattato nella fase relativa alle attività di pulizia.
Il materiale a perdere viene smaltito tramite gli appositi contenitori ermetici riportanti la scritta che identifica il tipo di rischio. Per quanto riguarda il rischio da agenti biologici si rimanda al documento di comparto.
Il danno atteso
Dorso-lombalgie croniche, ernie discali, rischio
infortunistico dovuto ad inciampo su cavi e strumentazione portatile, rischio
biologico (TBC, Epatite C, scabbia).
Riferimenti legislativi specifici per la rianimazione
In aggiunta alle norme indicate nel comparto riguardanti la prevenzione del rischio si riportano di seguito delle aggiunte per la prevenzione di tale rischio nelle terapie intensive:
Circolare Min. dell'Interno del 31/3/82, n. 8351/4122; DPR del 08/6/82 n.524 (GU n. 218 del 10/8/82); Circolare Ministeriale 31 del 31/8/78; DM 20 Luglio 1939; Circolare del Ministero degli Interni del 14/9/61 n. 91.
U.O. Oncologia e Nefrologia
Rischi: chemioterapici antiblastici, movimentazione manuale dei carichi, agenti biologici, organizzazione del lavoro (turni, emergenze), fattori ergonomici (stazione in piedi, posture fisse obbligate).
Numero degli addetti: 19
L'attività sanitaria all'interno delle unità operative ospedaliere dell’U.O. di Oncologia-Nefrologia viene svolta con la finalità di assistere e curare pazienti acuti in trattamento con chemioterapici e/o dializzati per particolari problemi legati a momenti di acuzie della patologia di base.
Il riquadro nella flow-chart mostra la tipologia dell'utenza che ha accesso al reparto. Sono inoltre evidenziate le attività correlate alla gestione dei pazienti, sia di tipo assistenziale e diagnostico-terapeutico, che di tipo alberghiero e amministrativo.
Flow chart

Il personale operante nel reparto è il seguente:
§ 1 segretaria in comune con altre unità operative situate nello stesso piano (Oncologia-Nefrologia e Neurologia)
§ 9 infermieri professionali turnisti + 1 infermiere generico turnista + 2 part time a 18 ore settimanali (1 infermiere generico, 1 infermiere professionale)
§ 3 operatori socio sanitari (OSS)
§ 4 Medici
§ 1 Caposala che gestisce anche le altre unità operative sopra citate
§ 1 Direttore per ogni specialità
Fasi di lavorazione
Accettazione amministrativa
L’accettazione amministrativa non viene svolta in reparto ma viene fatta nella segreteria del Day Hospital Oncologico. La dimissione sanitaria ed e amministrativa viene fatta dal medico di reparto, con compilazione della scheda di dimissione ospedaliera (SDO).
Attività assistenziali
L’accoglimento del paziente in reparto avviene in due fasi.
Il medico e l’infermiere valutano le criticità specifiche sia per quello che riguarda l’autonomia motoria che per la presenza di presidi medici da gestire:
§ Paziente con catetere venoso centrale (CVC).
§ Paziente con alimentazione enterale (PEG).
§ Paziente con alimentazione parenterale con sondino naso-gastrico.
§ Paziente con catetere vescicale.
§ Paziente con drenaggi.
§ Paziente con ulcere (da decubito o secondarie a lesioni neoplastiche cutanee).
Viene compilata la cartella medica ed infermieristica e l'infermiere effettua la scelta del materasso (di solito si tratta di materassi antidecubito al silicone).
La mobilizzazione del paziente allettato viene fatta almeno due volte per turno, con i sollevatori elettrici solo in casi particolari, di solito viene fatta manualmente. Per l’igiene personale a volte i pazienti vengono lavati interamente sia in doccia che a letto con l’ausilio di caraffe d’acqua calda, bacinelle, saponi medicati. L’assistenza a pazienti che si recano in Medicina Nucleare per indagini scintigrafiche o per altre procedure, viene fatta da personale di quel reparto. Il paziente sosta in Medicina Nucleare per alcune ore fino all’abbattimento della carica radioattiva e lo smaltimento dei secreti.
Alla dimissione per quei pazienti che ne abbisognano viene compilata la scheda di affidamento domiciliare in accordo con i servizi di assistenza domiciliare per la successiva gestione globale dell’assistito.
La visita medica
Per il supporto alle visite mediche in reparto si utilizza un unico carrello attrezzato con cartelle cliniche, sfigmomanometro, stetoscopio, abbassalingua, metro, oftalmoscopio, guanti. Le consulenze specialistiche, fatte su richieste specifiche, coinvolgono soprattutto il cardiologo che usa l’elettrocardiografo presente in reparto, e l’anestesista che arriva con la propria attrezzatura per le urgenze. La visita medica, sia di reparto che del consulente, è sempre supportata dalla presenza infermieristica. Per determinate procedure terapeutiche e diagnostiche viene inoltre utilizzato dai nefrologi un ecografo.
Trattamenti diagnostici
I prelievi e la raccolta dei campioni biologici viene fatta su richiesta del medico, da parte del personale infermieristico. Le indagini radiologiche vengono solitamente eseguite in radiologia, il paziente generalmente non è in grado di deambulare perciò viene trasportato con il letto per lunghi percorsi. Con la ristrutturazione del Presidio Ospedaliero non saranno più necessari lunghi spostamenti dei letti per raggiungere reparti o diagnostiche in quanto tutte le funzioni sanitarie saranno accorpate nel Monoblocco. Il prelievo per l’emogasanalisi viene fatto in reparto dal medico con la collaborazione dell’infermiere, ed inviato in laboratorio. La misurazione dei parametri vitali ed antropometrici avviene attraverso sfigmomanometri, apparecchi per la rilevazione della pressione venosa centrale, monitor, bilance. E' frequente l’effettuazione di radiogrammi del torace al letto del paziente con apparecchiature mobili provenienti dalla radiologia e utilizzati esclusivamente da personale tecnico radiologico. Le indagini scintigrafiche vengono eseguite in Medicina Nucleare e il trasporto del paziente viene fatta dal barelliere del gruppo trasporti (reparto trasversale a tutte le unità operative) in orario mattutino, la gestione degli escreti e dei secreti[1]: viene effettuata in medicina nucleare dove il paziente soggiorna per alcune ore.
Trattamenti terapeutici
Le medicazioni di cateteri venosi centrali o di lesioni da decubito vengono eseguite dagli infermieri che utilizzano garze sterili, aghi bottonuti, ferri chirurgici vari. Le medicazioni più frequenti riguardano:
§ Il posizionamento di CVC.
§ Le lesioni da decubito.
§ Le lesioni secondarie a neoplasie a localizzazione cutanea.
§ I drenaggi.
§ La detersione delle piaghe o fistole.
La somministrazione della terapia orale viene fatta con l’utilizzo di 1 carrello funzionale nuovo dedicato. Per l’alimentazione parenterale arrivano dalla farmacia sacche preparate e per la somministrazione si utilizza un accesso venoso centrale.
L’infermiere effettua i prelievi di base. L’ECG ordinario viene fatto da un infermiere della cardiologia, solo l'ECG urgente viene fatto dall’infermiere di reparto.
Il posizionamento dell’ago-cannula viene fatto dall’infermiere, mentre per il posizionamento del CVC il paziente viene trasportato in Rianimazione Centrale sempre da un infermiere.
Il trasporto in Endoscopia per il posizionamento della PEG viene fatto dal barelliere in orario mattutino, e dall’infermiere in caso di urgenza o in altro orario.
Vi sono poi alcuni pazienti che a seconda della patologia sofferta abbisognano di attenzioni particolari. E’ il caso dell’assistenza ai pazienti neurologici, a quelli che abbisognano di trasfusioni o chi necessita di particolari medicazioni.
La terapia giornaliera effettuata sul paziente avviene per via:
§ Endovenosa.
§ Sottocutanea.
§ Cutanea (applicazione pomate: antistaminici, antiscabbia, eccetera).
§ Orale (attualmente si posizionano le compresse su garze; è al vaglio l’acquisizione di dispensatori di farmaci ad hoc per limitare il contatto e l’inquinamento del prodotto).
La somministrazione di farmaci antiblastici viene fatta generalmente in Day Hospital Oncologico durante l’orario diurno; a volte si rende necessaria la somministrazione in reparto per proseguimento della terapia in regime di ricovero.
In caso di terapia del dolore è sempre l’anestesista che provvede all’applicazione di cateteri ed infusioni o epidurali specifiche per la patologia sofferta.
Le infusioni con pompa a siringa o a deflussore vengono gestite dal personale infermieristico, così come le infusioni ad “Elastomero” (palloncino elastico contenente farmaci, a sgonfiamento graduale, posizionato raramente per via endovenosa, generalmente utilizzato solo per infusioni peridurali): mentre il medico decide la modalità di somministrazione, chi esegue è sempre l’infermiere.
Le broncoaspirazioni vengono effettuate con l’uso di aspiratori centralizzati e di sondini.
In reparto è presente una apparecchiatura dialitica utilizzata per pazienti non trasportabili ma la gestione di queste attrezzature è affidata interamente al personale del reparto di Emodialisi.
Nel reparto di Oncologia-Nefrologia le urine dei pazienti sottoposti a chemioterapia vengono acidificate con acido cloridrico e idrossiacetico.
Procedure Alberghiere
Una parte delle attività è svolta da personale ospedaliero ed un'altra da personale dipendente da una ditta esterna in appalto.
§ Il personale ospedaliero
- Dispensa il vitto (OSS su delega dell’infermiere).
- Prepara gli infusi (tè, camomilla).
- Effettua il rifacimento letti, la mobilizzazione del paziente, l'igiene personale.
§ Il personale della ditta esterna
- Trasporta il vitto dalla cucina al reparto
- Collabora con la dispensa del vitto
- Riordina e pulisce la cucina del reparto
- Effettua la pulizia ordinaria e straordinaria
Il personale ditta esterna si occupa inoltre, in Lavanderia, del lavaggio e sterilizzazione della biancheria, e della distribuzione della stessa.
Descrizione del reparto
L’infermiere provvede nei confronti del paziente che verrà dimesso a svolgere un servizio di educazione sanitaria in quanto lo istruisce per la auto somministrazione di terapia sottocutanea (insulina, eparina, granulochina), fornisce norme alimentari, istruisce il paziente eventualmente con la collaborazione dei familiari sui comportamenti da tenere nella gestione di cateteri, drenaggi, stomie.
Infine il paziente, ove necessario, viene affidato al Servizio Integrato per l'Assistenza Domiciliare (SIAD), o eventualmente all’assistente sociale o al Medico di Medicina Generale.
La U.O. di Oncologia comprende due parti funzionali diverse: una di tipo ambulatoriale dove si effettuano attività di screening, follow-up, e day-hospital; l’altra invece è un reparto per il trattamento di pazienti ricoverati.
La nostra indagine si è focalizzata solo al reparto di degenza che comprende anche le unità operative di Neurologia e Nefrologia.. Nella sezione Oncologica si trovano quasi esclusivamente pazienti cronici; i ricoveri durano anche parecchie settimane. Possono esserci pazienti autonomi come pure non autosufficienti. Due sono i servizi offerti ai pazienti: alberghiero e diagnostico-terapeutico. Del primo si occupano soprattutto gli OSS, che aiutano il paziente nell’igiene personale, distribuiscono il vitto, collaborano con gli infermieri per soddisfare le più semplici richieste fisiologiche del malato, lo mobilizzano con adeguati ausili, riordinano il magazzino ed i carrelli del reparto, sono addetti allo smaltimento rifiuti solo nella parte riguardante la divisione per tipo che avviene nel reparto.
Dell’aspetto diagnostico terapeutico si occupano i medici coadiuvati dagli infermieri e dal capo sala. Quest'ultimo oltre a supportare i colleghi nei momenti più critici, ha prevalentemente un ruolo organizzativo-gestionale. Il medico decide la terapia, fa la diagnosi e collabora con l’infermiere per l’assistenza al paziente Il primario gestisce il personale, dà indirizzi generali terapeutici e di assistenza, si coordina con le strutture collegate, organizza il buon funzionamento del reparto.
L’isolamento degli eventuali pazienti con malattia contagiosa in atto avviene seguendo protocolli specifici realizzati sia dalla Direzione Medica di Presidio, che dagli operatori sanitari del reparto, che dal Medico Competente Aziendale. Vista la tipologia dei pazienti il coinvolgimento psicologico è molto forte, tanto da arrivare a convivere con il dolore, la sofferenza ed anche la morte. Per questo in reparto si ricorre frequentemente alla consulenza dello psicologo che supporta le fasi critiche esistenziali del paziente.
Il personale è ben informato ed addestrato nell’utilizzo dei DPI che usa con responsabilità, consapevole che il rischio infettivo in reparti con degenti defedati è sicuramente maggiore se confrontato ad altre realtà ospedaliere. Le criticità emerse riguardano principalmente l’ambiente. Sebbene la struttura sia di recente costruzione presenta alcuni problemi. Pavimenti irregolari, stanze per ambulatorio e magazzino troppo strette, manutenzione non sempre pronta ed efficiente, poco soddisfacente la climatizzazione in quanto vi sono frequenti sbalzi termici in particolare al cambio di stagione. Le stanze sono troppo strette così come le porte. Tutto questo rende difficoltoso lavorare e provoca disagio per il paziente. Altre criticità sono lo stress psicologico per il tipo di pazienti da seguire, le incongruenze di collaborazione tra figure professionali diverse.
In reparto sono presenti le seguenti procedure per l’assistenza al paziente:
§ Controllo delle infezioni ospedaliere.
§ Protezione degli operatori dal rischio biologico.
§ Medicazioni.
§ Lavaggio biancheria degenza.
§ Sterilizzazione strumenti.
§ Movimentazione e lavaggio degenti.
§ Pulizia ordinaria e straordinaria.
§ Gestione del Personale dipendente in gravidanza.
§ Preparazione, somministrazione e smaltimento farmaci antiblastici.
Attrezzature macchine ed impianti
Defibrillatore, bombole di O2, aspiratori, cateteri venosi centrali, aspiratori medico-chirurgici, diafanoscopi, arredi per la cucina di reparto, forno a microonde, piastra elettrica.
Il fattore di rischio
Esplosioni, incendi
In aggiunta a quanto riportato nel documento di comparto in questo reparto esistono tutti i sistemi antincendio più moderni con sensori di fumo, porte REI 90, compartimentazione dei settori, vie di fughe segnalate, indicazione del luogo sicuro di raccolta. In reparto vengono quotidianamente preparate delle bevande calde con comuni fornelli a piastra, non dotati di termostato. Ciò può comportare il rischio di ustioni nel personale meno addestrato.
Sostanze pericolose
Il lattice, contenuto in alcuni strumenti ma prevalentemente nei guanti, è potente allergizzante responsabile di reazioni a carico della cute, dell'apparato respiratorio, delle congiuntive oppure di reattività sistemiche. La prevenzione si basa sulla individuazione dei soggetti sensibili ai quali vengono forniti guanti di altro materiale. Si stanno al momento studiando percorsi latex-free per pazienti ed operatori sanitari allergici.
Il rischio da chemioterapici antiblastici è limitato alla fase di somministrazione del farmaco in quanto la preparazione avviene presso un locale separato e dedicato.
Agenti chimici
Sono presenti modeste quantità di alcool usato per lo più per staccare i cerotti alla cute, ed ipoclorito di sodio , presente esclusivamente nei bagni usato per tamponare le urine eventuali sversamenti di liquidi biologici, o usato per la detersione di padelle o pappagalli.
Agenti biologici
Le manovre invasive sono minime ma espongono ad un rischio di contaminazione con sangue e liquidi biologici, strumentazione varia (bisturi, aghi, cannule, pinze), può veicolare contaminati diversi, esistono però procedure scritte per evitare la contaminazione e procedure di emergenza in caso di contatti con materiale contaminato.
Vengono regolarmente messi a disposizione ed utilizzati tutti i dispositivi di protezione individuale previsti, gli operatori vengono informati e formati sui rischi specifici e sono sottoposti a sorveglianza sanitaria.
Organizzazione del lavoro
L'attività di sala presenta caratteristiche di maggiore impegno fisico e mentale legate soprattutto ai turni di lavoro ed alle necessità di rispondere adeguatamente alle situazioni di emergenza.
Fattori ergonomici
Il lavoro si svolge prevalentemente in piedi e comporta l'assunzione di posture obbligate. Esiste il problema della movimentazione dei pazienti dal letto alle barelle, non sempre regolabili, alle carrozzine.
Il rischio esterno
L'unico rischio che può essere trasmesso all'esterno è quello da agenti biologici nelle operazioni di trattamento dei rifiuti che viene trattato nella fase relativa alle attività di pulizia.
Il materiale a perdere viene smaltito tramite gli appositi contenitori ermetici riportanti la scritta che identifica il tipo di rischio. Per quanto riguarda il rischio da agenti biologici si rimanda al documento di comparto.
Il danno atteso
Dorso-lombalgie croniche, ernie discali, rischio
infortunistico per il pericolo di cadute per scivolamento nelle operazioni di
lavaggio dei materassi, rischio biologico (TBC,
Epatite C, scabbia); sindrome da burn
out.
Reparto di Medicina Generale
Rischi: infortunistici, agenti chimici, agenti biologici, organizzazione del lavoro (turni, scarsa programmabilità del lavoro), fattori psicologici, fattori ergonomici (posture affaticanti)
Numero addetti: 30
Pazienti autosufficienti acuti (diagnostica e terapia)
Flow chart

L’Unità Operativa di Medicina Generale comprende anche i reparti di
Gastroenterologia e di Ematologia.
Il personale operante nel reparto è il seguente:
§ 1 segretaria
§ 11 infermieri turnisti +1 infermiere generico
§ 1 capo sala
§ 9 operatori socio-sanitari (OSS )
§ 6 medici
§ 1 Direttore
Fasi di lavorazione
Attività Amministrative
Le attività amministrative svolte all’interno del reparto sono marginali in quanto le pratiche di accettazione e dimissione del paziente vengono fatte ed archiviate da un infermiere che dedica a questa attività solitamente non più di un’ora al giorno.
Attività assistenziali
L’accoglimento del paziente avviene in due fasi.
Dapprima è l’infermiere che fa la valutazione delle condizioni fisiche ed assegna il posto letto ed eventualmente il materasso antidecubito. Successivamente il paziente è sottoposto a visita medica che si conclude con la prescrizione delle indagini di laboratorio o strumentali. Vengono contemporaneamente compilate la cartella infermieristica e medica.
La mobilizzazione del paziente allettato viene fatta almeno due volte per turno, con i sollevatori elettrici solo in casi particolari, mentre di solito viene fatta manualmente. Per l’igiene personale a volte i pazienti vengono lavati interamente sia in doccia che a letto con l’ausilio di caraffe d’acqua calda, bacinelle, saponi medicati, shampoo.
Spesso i ricoverati in questo reparto non sono in grado di deambulare autonomamente, per cui se vi è la necessità che si rechino in altra Unità Operativa generalmente vengono trasportati con il letto di degenza o con la carrozzina.
Visite mediche
Per la visita si utilizzano lo sfigmomanometro, lo stetoscopio, gli abbassalingua, l'oftalmoscopio, i guanti, la pila, la lampada a fessura, il metro, tutti sistemati su un apposito carrello che trasporta anche le cartelle cliniche. Gli specialisti vengono chiamati per consulenze specifiche, più spesso il cardiologo o l’anestesista che usano l’elettrocardiografo o il carrello delle urgenze presenti in reparto.
Trattamenti diagnostici
I prelievi di sangue e la raccolta di altri campioni biologici vengono effettuati più volte al giorno e anche durante il turno notturno.
Le indagini radiologiche generalmente vengono effettuate trasportando il paziente in radiologia con il letto, di giorno da parte degli operatori del “gruppo trasporto”, di notte da parte del personale di reparto.
Per l’emogasanalisi il prelievo dall'arteria radiale viene fatto in reparto con siringhe preparate poi inviate in laboratorio.
Per le misurazioni dei parametri vitali e antropometrici vi sono sfigmomanometri, fonendoscopi, termometri a mercurio, metro, due bilance ed una sedia-bilancia. La misurazione della temperatura corporea comporta un carico di lavoro rilevante in quanto non vengono utilizzati termometri auricolari ma solo termometri a mercurio che prevedono una serie di manovre(far scendere mercurio, posizionare, passare a prendere, leggere, scrivere temperatura, lavare e disinfettare) che allungano i tempi di lavoro; inoltre la frequente rottura di termometri comporta i problemi legati allo smaltimento del mercurio con possibile inquinamento ambientale.
In reparto vengono effettuate toracentesi e paracentesi per le quali si utilizza un carrello attrezzato con set pronti, con aghi di varie misure, sacche con rubinetto, anestetici locali spray.
Vengono inoltre effettuati esami ecodoppler agli arti inferiori e ai tronchi sovraortici.
L’assistenza ai pazienti che si recano in Medicina Nucleare per indagini scintigrafiche o per altre procedure, viene fatta da personale di quel reparto. Il paziente sosta in Medicina Nucleare per alcune ore fino all’abbattimento della carica radioattiva e allo smaltimento dei secreti.
Trattamenti terapeutici
Le medicazioni di cateteri venosi centrali o di lesioni da decubito vengono eseguite dagli infermieri che utilizzano garze sterili, aghi bottonuti, ferri chirurgici vari. Al momento è utilizzato un protocollo di medicazioni avanzate con uso di fogli d’argento che servono come barriera antibatterica applicati in particolare agli arti inferiori, oppure medicazione in poliuretano con idrogel colloide per le piaghe da decubito.
Per la somministrazione della terapia viene utilizzato un unico carrello sia per la terapia orale che parenterale ed intramuscolare. Questa attività viene fatta non solo al mattino ma anche di pomeriggio o la sera e anche al bisogno. Sono frequenti i controlli frazionati(4 volte/die) della glicemia in pazienti diabetici. Vengono inoltre applicate pomate antistaminiche, antiscabbia, eccetera.
A volte viene somministrata la terapia antiblastica in ematologia in pazienti leucemici, ma l'allestimento dei farmaci viene fatto presso il Day Hospital oncologico, dove vi è un locale dedicato, dotato di tutte le protezioni ambientali e personali per gli operatori di questo servizio.
Il paziente viene trasportato in Rianimazione per il posizionamento di CVC, ed in Endoscopia per il posizionamento della PEG, oppure per eseguire gastroscopia o colonscopia. Per la terapia del dolore di solito viene interpellato l’anestesista, che tratta il paziente con infusori a pompa, a siringa, a deflussore o con elastomero ( palloncino elastico con farmaci antidolorifici a sgonfiamento graduale).
Per l’alimentazione parenterale, le sacche vengono preparate in farmacia mentre in reparto vengono predisposti accessi venosi centrali o periferici per la somministrazione.
La terapia trasfusionale viene fatta con deflussori appositi o deflussori a filtro. L’ossigenoterapia è centralizzata, si utilizzano maschere o sondini nasali in nelaton. Vi sono anche bombole di O2 portatili.
Il posizionamento del catetere vescicale viene fatto dall’infermiere utilizzando lubrificanti e disinfettanti cutanei.
Le broncoaspirazioni tramite sondini di apirazione vengono fatte in pazienti broncopneumopatici più volte nell’arco della giornata.
Procedure alberghiere
Una parte delle attività è svolta da personale ospedaliero ed un'altra da personale dipendente da una ditta esterna in appalto.
Il personale ospedaliero
§ Dispensa il vitto (OSS su delega dell’infermiere)
§ Prepara gli infusi (tè, camomilla)
§ Effettua il rifacimento letti, il gonfiaggio dei materassi pneumatici, la mobilizzazione del paziente, l'igiene personale
Il personale della ditta esterna
§ Trasporta il vitto dalla cucina al reparto (con carrelli termici appositamente attrezzati).
§ Collabora con la dispensa del vitto.
§ Riordina e pulisce la cucina del reparto.
§ Effettua la pulizia ordinaria e straordinaria (sanificazione con pulizia dei muri e di tutti gli arredi).
Il personale ditta esterna si occupa inoltre, in Lavanderia, del lavaggio e sterilizzazione della biancheria, e della distribuzione della stessa.
Nella cucina del reparto vi sono un forno a microonde per scaldare il cibo dei pazienti assenti per procedure diagnostiche o terapeutiche all'ora del pasto, ed una piastra elettrica fonte di possibili rischi da ustione (a tutt'oggi non si sono registrati casi di infortunio di questo tipo).
In reparto sono presenti le seguenti procedure per l’assistenza al paziente:
§ Controllo delle infezioni ospedaliere.
§ Protezione degli operatori dal rischio biologico.
§ Medicazioni.
§ Lavaggio biancheria degenza.
§ Sterilizzazione strumenti.
§ Movimentazione e lavaggio degenti.
§ Pulizia ordinaria e straordinaria (sanificazione con pulizia dei muri e di tutti gli arredi).
§ Gestione del Personale dipendente in gravidanza.
Descrizione del reparto
L’Unità Operativa di Medicina Generale dell'Azienda ULSS N. 8 comprende più specialità mediche ed in particolare la medicina generale, la gastroenterologia e l’ematologia.
Il personale sanitario è composto da 1 primario, 6 medici, 11 infermieri professionali, 1 capo-sala e 9 OSS. Ospita pazienti di età variabile ma le classi più rappresentate sono quelle 60-80 anni. Si tratta di pazienti con patologia sia acuta che cronica, autosufficienti come non autosufficienti. La durata media del ricovero è intorno ai 9 giorni. Nella sezione di Medicina Generale il periodo con il maggior numero di ricoveri è quello invernale. Invece per le specialità di gastroenterologia ed ematologia, non si può parlare di maggiore o minore affluenza, in quanto sono sempre totalmente occupate.
I posti letto sono 22, con la possibilità di utilizzare in più quelli riservati al Day-Hospital e la stanza dozzinanti.
Si tratta di un reparto di recente costruzione e l’ambiente risulta confortevole, a parte una climatizzazione poco soddisfacente ed ascensori poco funzionali.
L'assistenza data ai pazienti è di tipo diagnostico-terapeutico e di tipo alberghiero.
Quest'ultima è fornita prevalentemente dagli operatori socio-sanitari (OSS) che effettuano l’igiene personale dei pazienti, la mobilizzazione di quelli non autosufficienti, la distribuzione dei pasti ed eventualmente aiutano i pazienti nella consumazione del pasto. Questi operatori collaborano con gli infermieri nelle medicazioni, nella rimozione di cateteri ed ago-cannule, e rispondono alle più semplici esigenze fisiologiche che ogni singolo paziente ha. Accanto a questi compiti devono provvedere a ripulire e rifornire i carrelli e a riordinare il magazzino. Infine si occupano di smaltire i rifiuti. Il rischio chimico e la movimentazione carichi sono i rischi professionali a cui sono prevalentemente sottoposti.
L’assistenza di tipo diagnostico- terapeutico è fornita da medici, caposala ed infermieri.
Il Medico visita il paziente, decide la terapia da somministrare e si avvale di esami ematochimici ed indagini strumentali per formulare la diagnosi corretta. L’infermiere collabora con il medico provvedendo alla somministrazione dei farmaci (per os, endovena, eccetera), segue il paziente controllandone i parametri vitali e risponde a tutte le sue esigenze. Il capo sala ha un ruolo prevalentemente organizzativo e supporta il personale anche nelle attività pratiche ogni volta che se ne presenta la necessità.
Il rischio di incidente occupazionale per puntura o taglio accidentali o imbrattamento è presente per tutti gli operatori, come pure il rischio di contagio da agenti biologici trasmissibili per aerosol o per via aerea, se non adeguatamente protetti durante le attività assistenziali.
In reparto sono disponibili linee guida su come realizzare un adeguato isolamento nel caso di pazienti affetti da TBC, scabbia, HBV, HCV ed HIV. Si sono verificati casi di infezioni da stafilococchi meticillino-resistenti (MRSA).
Le maggiori criticità emerse sono l’elevato turn-over del personale, l’eccessivo carico di lavoro che spesso non permette un adeguato periodo di riposo tra i turni. A questo si aggiunge l’onere dell’attività formativa degli allievi tirocinanti fatta a cura degli infermieri.
Nel reparto di ematologia il personale si trova in alcuni casi a diluire farmaci antiblastici in condizioni incongrue (fuori dalla cappa aspirante) in quanto nei locali dedicati a volte il carico di lavoro è molto alto e non si riescono a concordare gli orari di utilizzo della cappa.
Inoltre i bagni delle stanze di degenza mancano degli adeguati supporti per i pazienti e sono scomodi da utilizzare in caso di paziente trasportato in carrozzina. I magazzini sono troppo piccoli e stipati di materiale e rendono difficoltose le attività di carico e scarico.
A fianco degli operatori del reparto vi sono quelli appartenenti al "gruppo trasporto" che operano trasversalmente per tutti i reparti.
Accanto ai dipendenti ospedalieri ai sono gli operatori delle ditte esterne che collaborano sia per fornire i pasti che per le pulizie e la sterilizzazione degli strumenti.
Il clima lavorativo è buono, vi sono collaborazione ed affiatamento così come la motivazione di dare al paziente le migliori cure possibili.
Tutto il personale è informato sull’efficacia dei DPI, tuttavia molto variabile a livello personale ne è l’utilizzo.
DPI presenti
§ Sovracamici: utilizzati per l'assistenza a pazienti portatori di MRSA
§ Cuffie: utilizzate per l'assistenza a pazienti portatori di MRSA
§ Facciali Filtranti di Protezione (FFP): utilizzati per l'assistenza a pazienti con tosse o piaghe aperte
§ Visiere: utilizzate durante le aspirazioni endotracheali o per l'assistenza a pazienti con iperemesi
§ Trapezio: utilizzati per l'assistenza a pazienti parzialmente autosufficienti per i cambi posturali
§ Un sollevatore a braccio elettrico
§ Roll-Board per la rotazione del paziente e per i cambi posturali
§ Guanti in latice e in PVC
Attrezzature, macchine ed impianti
Le macchine e le attrezzature utilizzate sono: sollevatori, carrelli per supporto nelle attività di pulizia del paziente, carrozzine, deambulatori, barelle, girelli, tutori, rasoi monouso per tricotomie, sfigmomanometri, stetoscopi, rinoscopi, otoscopi, lampade a fessura, elettrocardiografo, ferri chirurgici, sondini per broncoaspirazione, compressore per il gonfiaggio dei materassi antidecubito, lampade da visita, diafanoscopi, , bilance pesapersone. Le apparecchiature sono tutte abbastanza recenti. Vengono sottoposte periodicamente a verifiche di conformità alle norme CEI 62-5. L'obbligatorietà della marcatura CE per tali apparecchiature è stata recepita con il D.Lgs. 46/97 ed è in vigore dal 15 Giugno del 1998. Tutte le attrezzature del reparto presentano marchio di conformità CE e rispettano la direttiva macchine 459/96.
Il fattore di rischio
Organizzazione del lavoro e fattori psicologici: fattori di stress legati ai turni ed alla non completa programmabilità dell'attività lavorativa, elevata responsabilità date le condizioni critiche di molti pazienti.
Posture: il lavoro si svolge prevalentemente in piedi e comporta l'assunzione di posture obbligate per gli spazi ristretti.
Il rischio chimico: il lattice, contenuto in alcuni strumenti ma prevalentemente nei guanti, è un potente allergizzante responsabile di reazioni a carico della cute, dell'apparato respiratorio, delle congiuntive oppure di reattività sistemiche. La prevenzione si basa sulla individuazione dei soggetti sensibili ai quali vengono forniti guanti di altro materiale; si stanno al momento studiando procedure latex-free per pazienti ed operatori sanitari allergici.
Il rischio da chemioterapici antiblastici: è limitato alla fase di somministrazione del farmaco in quanto la preparazione avviene presso un locale separato e dedicato.
Il rischio biologico: le manovre invasive sono minime, ma espongono ad un rischio di contaminazione con sangue e altri liquidi biologici e di lesioni da strumentazione varia (bisturi, aghi, cannule, pinze). Esistono procedure scritte per evitare la contaminazione e procedure di emergenza in caso di infortunio occupazionale a rischio di contagio.
Vengono regolarmente messi a disposizione ed utilizzati tutti i dispositivi di protezione individuale previsti, gli operatori vengono informati e formati sui rischi specifici e sono sottoposti a sorveglianza sanitaria.
Il rischio esterno
L'unico rischio che può essere trasmesso all'esterno è quello da agenti biologici nelle operazioni di trattamento dei rifiuti che viene trattato nella fase relativa alle attività di pulizia.
Il materiale a perdere viene smaltito tramite gli appositi contenitori ermetici riportanti la scritta che identifica il tipo di rischio. Per quanto riguarda il rischio da agenti biologici si rimanda al documento di comparto.
Il danno atteso
Dorso-lombalgie croniche, ernie discali, rischio infortunistico
per il pericolo di cadute per scivolamento nelle operazioni di lavaggio dei
materassi, rischio biologico (TBC,
Epatite C, scabbia).
Reparto di Chirurgia Generale
Rischi: strutturali, infortuni (ustioni, incendi), sostanze pericolose, agenti chimici, agenti biologici, fattori ergonomici (posture affaticanti)
Addetti: 10
Flow chart

Fasi di lavorazione
L’attività sanitaria nell’U.O. di Chirurgia Generale consiste principalmente nel trattamento del paziente che subirà un intervento chirurgico. Di solito l’accesso è programmato, ma sono frequenti anche interventi chirurgici non programmati per patologie acute. Il reparto è caratterizzato da un alto turn over di pazienti, acuti, non autosufficienti nell’immediato post-operatorio, e successivamente autosufficienti. I pazienti sono ricoverati in degenze assegnate, divise per specialità, in base alla patologia: vascolare, toracica, o di chirurgia generale.
Il riquadro nella flow chart mostra la tipologia dell’utenza che ha accesso al reparto. Sono inoltre evidenziate le attività correlate alla gestione dei pazienti, sia di tipo assistenziale e diagnostico-terapeutico che di tipo alberghiero e amministrativo.
Il personale operante nel reparto è il seguente:
§ 2 segretari
§ 18 infermieri turnisti + 1 infermiere giornaliero + 4 infermieri generici turnisti (1 part-time a 25 ore/settimana e 3 part-time a 18 ore/settimana).
§ 1 capo sala
§ 7 operatori socio-sanitari (OSS) +1 operatore tecnico addetto all'assistenza (OTAA) part-time a 18 ore/settimana
§ 12 medici
§ 1 Direttore
Attività amministrativa
I ricoveri programmati sono gestiti dalla segreteria di reparto dove vengono archiviati i dati del paziente nei giorni antecedenti il ricovero. L’accettazione amministrativa in reparto all’arrivo del paziente viene fatta dall’infermiere, che invia ogni sera via fax all’ufficio accettazione il movimento dei pazienti sia in entrata che in uscita. In caso di affidamento del paziente in dimissione al Servizio Integrato per l'Assistenza Domiciliare (SIAD) la comunicazione avviene tramite fax e con l’invio di una scheda di reparto.
La dimissione amministrativa del paziente è automatica con la lettera scritta dal medico di reparto.
Attività assitenziale
L’accoglimento del paziente avviene in due fasi. Dapprima l’infermiere coadiuvato da un operatore socio sanitario (OSS) valuta le diverse problematiche, fa l’anamnesi infermieristica con modulistica specifica, quindi l’OSS accompagna il paziente al posto letto. In caso di paziente stomizzato questo viene gestito dall’enterostomista che addestra il paziente alla gestione della stomia.
Viene consegnato al paziente il questionario di gradimento, i moduli per il consenso all’intervento o per effettuare particolari indagini, si forniscono inoltre informazioni sul funzionamento del reparto.
Il caposala assegna il settore in cui ricoverare il paziente, l’infermiere decide il tipo di materasso da adottare che sarà ad aria nei pazienti defedati, ad acqua in casi selezionati. Il lavaggio dei materassi avviene a volte in lavanderia ma molto spesso vengono lavati in reparto con maggiore accuratezza, in quanto sono smontati nelle loro parti ed accuratamente detersi in locale apposito. Ogni materasso viene gonfiato con il suo compressore che viene azionato dall’infermiere.
Il medico coadiuvato dall’infermiere valuta le particolarità del paziente e stabilisce interventi prioritari in caso di emorragie, eventuali posizionamenti immediati di sondini naso gastrici. A conclusione vengono compilate le cartelle medica ed infermieristica.
La mobilizzazione avviene di solito dopo 24 ore dall’intervento. I pazienti vengono mobilizzati con l’ausilio di roll-board, i sollevatori sono utilizzati molto raramente in quanto si cerca di recuperare velocemente l’autonomia motoria dell’operato.
L’igiene del paziente è curata dall’OSS.
Per le indagini scintigrafiche il paziente viene trasportato in Medicina Nucleare. L’assistenza ai pazienti che si recano in Medicina Nucleare per indagini scintigrafiche o per altre procedure, viene fatta da personale di quel reparto. Il paziente sosta in Medicina Nucleare per alcune ore fino all’abbattimento della carica radioattiva e allo smaltimento dei secreti.
Le indagini radiologiche necessarie avvengono in Radiologia; se il paziente non è in grado di camminare viene trasportato in carrozzina o con il letto. Il “Gruppo trasporto”, servizio interno trasversale a tutte le Unità Operative, si occupa di questo per un 50% dell’attività giornaliera, il resto viene gestito dagli OSS di reparto.
La tricotomia viene fatta in appositi locali; si utilizzano solitamente rasoi elettrici con la testina monouso o in casi particolari e per le zone critiche si utilizzano rasoi manuali con lamette.
Visite mediche
La visita e le richieste di indagini sanitarie aggiuntive vengono fatte dal medico coadiuvato dall’infermiere. Per la visita si utilizzano lo sfigmomanometro, lo stetoscopio, gli abbassalingua, martelletto, l'oftalmoscopio, i guanti, la pila, la lampada a fessura, il metro, tutti sistemati su un apposito carrello che trasporta anche le cartelle cliniche. Il carrello in dotazione è poco funzionale (scarse scorrevolezza e manovrabilità) in quanto di vecchia concezione, ma ne è prevista a breve la sostituzione. Gli specialisti vengono chiamati per consulenze specifiche, e per le loro attività utilizzano la strumentazione presente in reparto, in particolare l’ecografo, l’elettrocardiografo, il carrello delle urgenze attrezzato con defibrillatore, l'ossimetro, il monitor per la rilevazione dei parametri vitali e reflettometri per la determinazione della glicemia capillare.
Trattamenti diagnostici
I prelievi di sangue e la raccolta di altri campioni biologici vengono effettuati più volte al giorno e anche durante il turno notturno, utilizzando un carrello appositamente attrezzato e dedicato.
Le indagini radiologiche generalmente vengono effettuate trasportando il paziente in radiologia con il letto, di giorno da parte degli operatori del “gruppo trasporto”, di notte da parte del personale di reparto.
Per l’emogasanalisi il prelievo viene fatto solitamente dal medico dall’arteria radiale , raramente dalla femorale, con l’utilizzo di siringhe già pronte che successivamente vanno inviate per l'analisi in laboratorio o in Rianimazione.
Per le misurazioni dei parametri vitali e antropometrici vi sono sfigmomanometri, fonendoscopi, termometri a mercurio, metro, due bilance ed una sedia-bilancia pesapersone. La misurazione della temperatura corporea comporta un carico di lavoro rilevante in quanto non vengono utilizzati termometri auricolari ma solo termometri a mercurio che prevedono una serie di manovre (far scendere il mercurio, posizionare, passare a prendere, leggere, scrivere temperatura, lavare e disinfettare) che allungano i tempi di lavoro; inoltre la frequente rottura di termometri comporta problemi relativi allo smaltimento del mercurio con possibile inquinamento ambientale.
In reparto vengono effettuate toracentesi e paracentesi, per le quali si utilizza un carrello attrezzato con set pronti, aghi di varie misure, sacche con rubinetto, anestetici locali spray.
Vengono inoltre effettuati ecodoppler degli arti inferiori e dei tronchi sovraortici.
L’assistenza ai pazienti che si recano in Medicina Nucleare per indagini scintigrafiche o per altre procedure, viene fatta da personale di quel reparto. Il paziente sosta in Medicina Nucleare per alcune ore fino all’abbattimento della carica radioattiva e allo smaltimento dei secreti.
Trattamenti terapeutici
I trattamenti terapeutici previsti in Chirurgia Generale sono effettuati in parte all'interno del reparto, in parte in altre Unità Operative.
Le medicazioni semplici prevedono l’uso di disinfettanti per cute, garze e cerotti; quelle complesse sono indirizzate alla gestione di stomie, cerniere chirurgiche, cateteri venosi centrali, lesioni da decubito, taglio di zone necrotiche delle estremità, fistole. Per queste attività sono utilizzati diversi tipi di ferri chirurgici, forbici, garze sterili, aghi bottonuti, cerotti medicati, telini sterili.
Per la somministrazione della terapia si utilizzano 2 carrelli per la terapia orale, 2 carrelli per le medicazioni, 1carrello per la terapia parenterale.
Le compresse vengono posizionate su garze e distribuite ai pazienti.
La terapia parenterale viene fatta con l'ausilio di un carrello apposito e utilizzando ago cannule (posizonate dall'infermiere), deflussori a più vie, fiale e flaconi di soluzioni iniettabili.
Per la terapia del dolore vengono utilizzati “elastomeri a palloncino elastico” a sgonfiamento graduale con accesso diretto peridurale, posizionati dall’anestesista e ricaricati e sostituiti dall’infermiere di reparto.
Il paziente che ha bisogno di posizionamento di PEG viene invece trasportato in Endoscopia a cura di personale di quella Unità Operativa.
L’ossigenoterapia è centralizzata; si utilizzano maschere o sondini nasali (nelaton); in reparto sono inoltre presenti bombole di scorta portatili per il trasporto urgente al “gruppo operatorio” di pazienti che abbisognano di ossigenoterapia.
La terapia trasfusionale avviene con l’utilizzo di sacche e/o emoderivati che arrivano pronte dal Centro Trasfusionale, per la cui infusione si utilizzano appositi deflussori a filtro.
In reparto non vengono mai utilizzati chemioterapici antiblastici.
Procedure alberghiere
Una parte delle attività è svolta da personale ospedaliero ed un'altra da personale dipendente da una ditta esterna in appalto.
Il personale ospedaliero
§ Dispensa il vitto (OSS su delega dell’infermiere)
§ Prepara gli infusi (tè, camomilla)
§ Effettua il rifacimento letti, il gonfiaggio dei materassi pneumatici, la mobilizzazione del paziente, l'igiene personale
Il personale della ditta esterna
§ Trasporta il vitto dalla cucina al reparto (con carrelli termici appositamente attrezzati)
§ Collabora con la dispensa del vitto
§ Riordina e pulisce la cucina del reparto
§ Effettua la pulizia ordinaria e straordinaria (sanificazione con pulizia dei muri e di tutti gli arredi)
Il personale della ditta esterna si occupa inoltre, in Lavanderia, del lavaggio e sterilizzazione della biancheria, e della distribuzione della stessa.
Procedure in appendice:
In reparto sono presenti le seguenti procedure per l’assistenza al paziente:
§ Gestione dei CVC
§ Gestione del catetere vescicale
§ Gestione operandi dalla tricotomia all’antibiotico profilassi
Descrizione del reparto
La Chirurgia Generale è situata al terzo piano del Monoblocco, funzionalmente collegata al Gruppo Operatorio tramite un sistema di ascensori idraulici. Il reparto è nuovo e di moderna concezione; conta 25 stanze a 2 letti, 2 stanze a 3 letti ed 1 a 4 letti, dotate di servizi igienici con asserviti maniglioni di ausilio per il sollevamento e l’appoggio dei pazienti, di un sistema vocale per le chiamate al personale, di oscuranti elettrici alle finestre.
Gli operatori socio-sanitari svolgono prevalentemente il servizio alberghiero; ad essi spetta il compito di distribuire il pasto, mobilizzare il paziente, occuparsi dell’igiene personale, pulire semplici medicazioni e rispondere alle più elementari richieste fisiologiche del paziente. Poiché la maggior parte dei degenti sono allettati il rischio movimentazione carichi per questo personale è rilevante, pur in presenza di adeguati ausili.
Le attività di diagnosi e terapia sono proprie di medici, infermieri, capo sala e primario.
Gli infermieri professionali distribuiscono la terapia per via orale, intramuscolare, endovenosa; eseguono prelievi di vario tipo ed il monitoraggio dei parametri vitali. Si occupano dei programmi alimentari nei casi di pazienti che vengono nutriti per via enterale e parenterale.
Il capo sala ha prevalentemente un ruolo organizzativo-gestionale del personale non medico.
Tutti i medici assistono i pazienti con problemi di pertinenza della chirurgia generale, mentre alcuni si occupano di patologie di pertinenza della chirurgia toracica, ed altri di quella vascolare.
Il primario svolge un ruolo sia assistenziale che organizzativo, infatti opera e gestisce tutta l’attività chirurgica organizzando il lavoro dei suoi collaboratori e la formazione del personale chirurgico.
Accanto ai dipendenti ospedalieri operano dipendenti di ditte esterne appaltatrici che si occupano delle pulizie, della preparazione del cibo e della sterilizzare gli strumenti.
Le maggiori criticità sono la scarsità del personale e l’alto turn-over dei pazienti che richiedono un importante impegno assistenziale. Al mattino vi sono tutte le medicazioni da pulire e da sostituire, la gestione dei cateteri vescicali, dei drenaggi addominali e delle stomie, inoltre la terapia del dolore che richiede il collegamento con i medici anestesisti.
Tutto questo determina una fatica fisica rilevante lamentata dalla maggior parte degli operatori sanitari.
DPI presenti
§ Sovracamici: utilizzati per l'assistenza a pazienti portatori di MRSA.
§ Cuffie: utilizzate per l'assistenza a pazienti portatori di MRSA.
§ Facciali Filtranti di Protezione (FFP1): utilizzati per l'assistenza a pazienti con tosse o piaghe aperte.
§ Visiere: utilizzate durante le aspirazioni endotracheali o per l'assistenza a pazienti con iperemesi.
§ Trapezio: utilizzati per l'assistenza a pazienti parzialmente autosufficienti per i cambi posturali
§ Un sollevatore a braccio elettrico.
§ Roll-Board per la rotazione del paziente e per i cambi posturali.
§ Guanti in latice e in PVC.
Attrezzature, macchine ed impianti
Le macchine e le attrezzature utilizzate sono: sollevatori, carrelli per supporto nelle attività di pulizia del paziente, carrozzine, deambulatori, barelle, girelli, tutori, rasoi monouso per tricotomie, sfigmomanometri, stetoscopi, rinoscopi, otoscopi, lampade a fessura, elettrocardiografo, ferri chirurgici, sondini per broncoaspirazione, compressore per il gonfiaggio dei materassi antidecubito, lampade da visita, diafanoscopi, bilance pesapersone. Le apparecchiature sono tutte abbastanza recenti. Vengono sottoposte periodicamente a verifiche di conformità alle norme CEI 62-5. L'obbligatorietà della marcatura CE per tali apparecchiature è stata recepita con il D.Lgs. 46/97 ed è in vigore dal 15 Giugno del 1998. Tutte le attrezzature del reparto presentano marchio di conformità CE e rispettano la direttiva macchine 459/96.
Il fattore di rischio
Organizzazione del lavoro e fattori psicologici: fattori di stress legati ai turni, alla non completa programmabilità dell'attività lavorativa e all'elevato turn-over dei pazienti; elevata responsabilità date le condizioni critiche di molti pazienti.
Posture: il lavoro si svolge prevalentemente in piedi e comporta l'assunzione di posture obbligate per gli spazi ristretti. Esiste il problema della movimentazione dei pazienti dal letto operatorio alle barelle, non sempre regolabili, ed il loro trasporto al reparto di provenienza.
Il rischio chimico: il lattice, contenuto in alcuni strumenti ma prevalentemente nei guanti, è un potente allergizzante responsabile di reazioni a carico della cute, dell'apparato respiratorio, delle congiuntive oppure di reattività sistemiche. La prevenzione si basa sulla individuazione dei soggetti sensibili ai quali vengono forniti guanti di altro materiale; si stanno al momento studiando procedure latex-free per pazienti ed operatori sanitari allergici.
Il rischio biologico: le manovre invasive espongono ad un rischio di contaminazione con sangue e altri liquidi biologici e di lesioni da strumentazione varia (bisturi, aghi, cannule, pinze). Esistono procedure scritte per evitare la contaminazione e procedure di emergenza in caso di infortunio occupazionale a rischio di contagio.
Vengono regolarmente messi a disposizione ed utilizzati tutti i dispositivi di protezione individuale previsti, gli operatori vengono informati e formati sui rischi specifici e sono sottoposti a sorveglianza sanitaria.
Il rischio esterno
L'unico rischio che può essere trasmesso all'esterno è quello da agenti biologici nelle operazioni di trattamento dei rifiuti che viene trattato nella fase relativa alle attività di pulizia.
Il danno atteso
Dorso-lombalgie croniche, ernie discali, rischio
infortunistico per il pericolo di cadute per scivolamento nelle operazioni di
lavaggio dei materassi, rischio biologico (TBC,
Epatite C, scabbia).
Reparto di Pediatria e sezione immaturi
Il reparto di Pediatria offre servizi di degenza, Day-Hospital, Pronto Soccorso e Patologia Neonatale. L’età dei pazienti è compresa tra 0 e 15 anni. La durata media della degenza è di circa 3 giorni. Si tratta di pazienti soprattutto acuti e non autosufficienti.
La degenza consta di 29 posti letto suddivisi in culle e letti con misure diverse, supportati dal seguente personale:
§ 1 segretaria
§ 7 infermieri turnisti
§ 1 capo sala
§ 3 operatori socio-sanitari (OSS)
§ 7 medici che gestiscono reparto, Ambulatorio, Pronto Soccorso, Neonatologia e inoltre offrono consulenza telefonica per i pediatri di base e per i genitori
§ 1 Direttore
Il riquadro nella flow chart mostra la tipologia dell’utenza che ha accesso al reparto. Sono inoltre evidenziate le attività correlate alla gestione dei pazienti, sia di tipo assistenziale e diagnostico-terapeutico che di tipo alberghiero e amministrativo.
Flow chart

Le fasi di lavorazione
Attività amministrativa
Nell'arco dell'anno solare vi sono periodi di maggiore affluenza, e precisamente tra i mesi di settembre ed aprile. Da qualche tempo si rileva l'affluenza di pazienti cinesi, albanesi, marocchini.
L’accettazione amministrativa in reparto così come la dimissione vengono fatte dall’infermiere, in condizioni carenti dal punto di vista ergonomico per la presenza di sedie prive dei necessari requisiti e per la ristrettezza degli spazi in cui possono essere presenti contemporaneamente il medico, la caposala e l’infermiere.
Attività assistenziali
L’accoglimento del piccolo paziente è fatta in collaborazione da medico e infermiere. Si valutano le condizioni cliniche generali classificando il paziente come infettivo, chirurgico, con difficoltà respiratorie, con sondino naso-gastrico. In base a queste caratteristiche ed inoltre ad età, sesso, presenza o meno di immunodepressione, si assegna il settore di degenza ed il tipo di letto. Si compilano le cartelle medica ed infermieristica ed il libretto di accoglimento, si consegna al genitore la carta dei servizi ed il libretto chirurgico in caso di patologie d’interesse chirurgico.
La mobilizzazione del bambino avviene tramite carrozzine normali per adulti, oppure tramite culle di trasporto, o barelle del tipo da adulti con sponde; è anche frequente il trasporto in braccio, in quanto attualmente mancano barelle per bambini.
L’igiene del bimbo viene eseguita con l’utilizzo di vaschette in ceramica posizionate nelle stanze di degenza dotate di rubinetto/doccia. Nelle degenze dei bimbi più piccoli le vaschette di lavaggio sono distanti dai fasciatoi, quindi è facile sgocciolare nel transito sul pavimento, con rischio di caduta per scivolamento.
L’assistenza ai piccoli pazienti sottoposti ad indagini scintigrafiche viene fatte in stanza singola con limitazione negli accessi, le urine e le feci vengono raccolte ed inviate in medicina nucleare per lo smaltimento e la disattivazione.
L’approvvigionamento dei farmaci avviene tramite un carrello attrezzato: il farmaco arriva in ceste di materiale plastico, il personale ausiliario ed infermieristico lo smista e lo sistema negli appositi armadi di reparto, sempre chiusi a chiave.
Visite mediche
La visita e le richieste di indagini sanitarie aggiuntive vengono fatte dal medico coadiuvato dall’infermiere. Per la visita si utilizzano lo sfigmomanometro, lo stetoscopio, gli abbassalingua, martelletto, l'oftalmoscopio, i guanti, la pila, pannolini, tutti sistemati su un apposito carrello.
A conclusione vengono compilate la cartella medica e infermieristica.
Gli specialisti vengono chiamati per consulenze specifiche. In caso di visite cardiologiche l’ecocardiografo è trasportato dal reparto di Cardiologia, così come in caso di indagini radiografiche a letto viene utilizzato un apparecchi radiologico portato dalla Radiologia . Le visite specialistiche maggiormente richieste sono quelle cardiologiche, chirurgiche, urologiche, psichiatriche, neurologiche, otorinolaringoiatriche, ortopediche, di chirurgia maxillo-facciale.
Trattamenti diagnostici
La raccolta dei campioni biologici avviene con utilizzo di aghi, siringhe, vacutainer, sacchetti specifici per la raccolta urine dei neonati, contenitori di feci e stick. Le radiografie possono essere fatte in reparto con strumentazione portatile. In reparto è presente l’apparecchiatura per emogasanalisi: nell’iniezione del sangue arterioso prelevato nella cartuccia per una certa resistenza al riempimento vi possono essere schizzi ematici. Per le misurazioni dei parametri vitali e antropometrici vi sono sfigmomanometri, fonendoscopi, termometri a mercurio, metro, due bilance ed una sedia-bilancia pesapersone. La misurazione della temperatura corporea comporta un carico di lavoro rilevante in quanto non vengono utilizzati termometri auricolari ma solo termometri a mercurio che prevedono una serie di manovre (far scendere mercurio, posizionare, passare a prendere, leggere, scrivere temperatura, lavare e disinfettare) che allungano i tempi di lavoro; inoltre la frequente rottura dei termometri comporta problemi relativi allo smaltimento del mercurio con possibile inquinamento ambientale.
Per effettuare manovre invasive si rende di solito necessario sedare il piccolo paziente con cloralio idrato somministrato per via orale oppure per via rettale. A volte sono necessarie rachicentesi che richiedono l’uso di set appositi. La rinofibroscopia richiede una strumentazione che viene successivamente sterilizzata con una apparecchiatura ad acido peracetico in sistema chiuso (STERIS) situata in Endoscopia. In caso di non disponibilità di questa apparecchiatura si usa glutaraldeide in macchina automatica (MEDIVETOR). Per le patologie allergiche vengono fatti i prick test. Per la detersione della cute prima del test si adoperava etere, pratica recentemente abbandonata perché questa procedura è stata vietata dal Sevizio di Prevenzione e Protezione e dal Medico Competente. In patologia neonatale è presente un bilirubinometro per la determinazione della bilirubina. Vi è inoltre uno spirometro e boccagli monouso singolarmente sigillati.
Procedure terapeutiche
La somministrazione della terapia orale avviene con l’ausilio di 2 carrelli vecchi e poco funzionali. Consiste principalmente nella somministrazione di sciroppi o gocce; le compresse vengono triturate in farmacia ed inserite in bustine dosate poi somministrate al paziente.
L’aerosolterapia, somministrata quasi quotidianamente, si effettua mediante nebulizzatore ad O2 in maschera, e richiede tempi molto lunghi.
La terapia parenterale è somministrata dall’infermiere e prevede l’utilizzo di aghi, siringhe, fleboclisi, deflussori a più vie.
Per la terapia del dolore vengono somministrate soprattutto soluzioni glucosate al 20%.
All’occorrenza vengono somministrati chemioterapici antiblastici, precedentemente allestiti in Day Hospital oncologico. L'eventuale posizionamento di ago-cannula avviene previa applicazione di pomata anestetica.
Altre terapie topiche consistono nell'applicazione di pomate antistaminiche, antiscabbia, eccetera.
Le rachicentesi è rara e si effettua con set appositi.
Durante l'inverno per le peculiari patologie respiratorie stagionali sono comuni le broncoaspirazioni (pluriquotidiane) precedute da docce nasali.
Nell'unità di neonatologia vengono effettuate anche la fototerapia e l'ossigenoterapia. Talvolta si effettuano anche operazioni di rianimazione che prevedono l'intubazione endotracheale e la respirazione assistita del neonato.
Per il posizionamento di cateteri venosi centrali il piccolo paziente viene trasferito in altro ospedale, di secondo livello (Clinica Pediatrica di Padova), tramite ambulanza.
A volte vengono posizionati cateteri vescicali, in particolare prima di interventi chirurgici.
In Patologia Neonatale i bimbi immaturi vengono intubati, e sottoposti a terapia UVA.
Anche nell'unità di neonatologia esistono unità di fototerapia per il trattamento della iperbirilubinemia del neonato. Vengono utilizzate lampade a luce blu, nello spetto compreso fra 400 e 490 nanometri. Gli occhi del neonato, sottoposto a trattamento sino ad un massimo di 72 ore, vengono regolarmente protetti da mascherine Le lampade fluorescenti a luce blu possono risultare fastidiose per il personale di assistenza. Peraltro sono stati recentemente acquistati occhiali (UV EN 170 specifici per radiazioni ultraviolette) per la protezione degli operatori sanitari che accedono alle stanze.
Procedure alberghiere
Le attività di tipo alberghiero sono svolte in parte da dipendenti ospedalieri, ed in parte da personale dipendente da una ditta esterna appaltatrice.
Il rifacimento dei letti e l'igiene personale sono effettuati dal personale ospedaliero (OSS).
Il personale ospedaliero dispensa il vitto a volte in collaborazione con il personale esterno (distribuisce i piatti sui tavoli precedentemente apparecchiati). La preparazione dei biberon, dei frullati e delle pappe vengono fatte dagli OSS del reparto. La gestione delle pulizie della cucinette è invece affidata alla ditta esterna. Il forno a microonde, la piastra elettrica, il pasteurizzatore, lo scaldavivande ad acqua sono utilizzati dal personale interno ed a volte sono causa di ustioni.
Il personale dipendente della ditta esterna provvede al trasporto del vitto dalla cucina centrale al reparto utilizzando carrelli termici attrezzati; si occupa inoltre del riordino e del lavaggio della cucinetta del reparto, ed esegue tutta la pulizia ordinaria e straordinaria (sanificazione con pulizia dei muri e di tutti gli arredi).
La biancheria del reparto viene gestita dalla lavanderia esterna che si occupa sia del lavaggio che della sterilizzazione e della distribuzione.
Procedure in appendice
In reparto sono presenti le seguenti procedure per l’assistenza al paziente:
§ Controllo delle infezioni ospedaliere.
§ Protezione degli operatori dal rischio biologico.
§ Medicazioni.
§ Lavaggio biancheria degenza.
§ Sterilizzazione strumenti.
§ Movimentazione e lavaggio degenti.
§ Pulizia ordinaria e straordinaria (sanificazione con pulizia dei muri e di tutti gli arredi).
§ Gestione del Personale dipendente in gravidanza.
Descrizione del reparto
Il reparto di Pediatria offre servizi di degenza, Day-Hospital, Pronto Soccorso e Patologia Neonatale. L’età dei pazienti è compresa tra 0 e 15 anni. La durata media della degenza è di circa 3 giorni. Si tratta di pazienti soprattutto acuti e non autosufficienti.
La degenza consta di 29 posti letto suddivisi in culle e letti con misure diverse, supportati da 7 infermieri, 1 capo sala, 3 OSS, 7 medici ed 1 primario. Nell'arco dell'anno solare vi sono periodi di maggiore affluenza, e precisamente tra i mesi di settembre ed aprile. Da qualche tempo si rileva l'affluenza di pazienti cinesi, albanesi, marocchini.
L'assistenza al paziente comporta servizi sia di tipo alberghiero che diagnostico-terapeutico.
I sevizi alberghieri sono svolti dagli operatori socio-sanitari (OSS) che distribuiscono il vitto, provvedono all’igiene personale e assieme al personale infermieristico informano le mamme in quale modo gestire correttamente il neonato e come eseguire l’allattamento. Si occupano di trasportare i pazienti nei reparti per eseguire indagini strumentali, trasportano i campioni biologici nei vari laboratori.
Medici, infermieri, capo sala e primario sono impegnati nella diagnosi e terapia del paziente.
Il medico fa la diagnosi e prescrive la terapia, inoltre si occupa del pronto soccorso e risponde alle varie richieste di consulenza per via telefonica ai colleghi o alle mamme. Effettua test allergologici, laringoscopie, rinoscopie.
Gli infermieri effettuano la terapia orale, intramuscolare, endovenosa, l'aerosolterapia e l'ossigenoterapia. Eseguono prelievi ematici, la raccolta urine, delle feci, controllano i parametri vitali, distribuiscono ai genitori schemi alimentari per le diverse fasce d’età.
Il capo sala ed il primario hanno prevalentemente un ruolo gestionale-organizzattivo.
Tutto il personale è esposto allo stesso modo al rischio biologico rappresentato da malattie gastroenteriche e respiratorie di natura prevalentemente virale, varicella, morbillo, meningite, TBC, HIV. Tuttavia l’isolamento del paziente avviene seguendo protocolli e linee guida specifici per ciascuna malattia. Il personale sanitario è anche esposto al rischio radiologico sia perché effettua l'immobilizzazione del paziente durante l'esecuzione di esami radiografici (neonati o bambini irrequieti), sia perché esegue in reparto l’iniezione del mezzo di contrasto con radioisotopi per la scintigrafia.
Accanto alle figure sanitarie appena descritte ci sono i volontari; questi vengono accuratamente educati sia sul modo di rapportarsi con i bambini sia sulle misure precauzionali per non contagiarsi nel caso di malattie infettive.
All'attività del reparto collaborano strettamente le dietiste e le dietologhe in modo da nutrire correttamente i bambini degenti, soprattutto nel caso di particolari patologie (ad esempio quelle genetiche).
Infine ci sono le ditte esterne appaltatrici per le attività di pulizia, preparazione dei pasti e sterilizzazione degli strumenti.
Da un punto di visto psicologico l'attività è impegnativa per il carico di lavoro che rende difficile un adeguato recupero per la vicinanza dei turni lavorativi, per la diversità delle problematiche proprie delle varie fasce d’età dei pazienti, e per la gestione dell’apprensione dei genitori.
Da un punto di vista ambientale il reparto è obsoleto, mancano quasi ovunque gli impianti di condizionamento; porte, finestre e letti sono vecchi ed in condizioni scadenti. Il magazzino dispone di spazio insufficiente.
L’utilizzo dei DPI non è molto diffuso, e dipende dal grado di adesione personale del singolo.
Il clima lavorativo è buono, vi è collaborazione tra il personale disponibilità a dispensare non solo professionalità ma anche solidarietà non solo ai piccoli pazienti ma soprattutto alle famiglie, specie quelle con maggiori difficoltà sia italiane che straniere. Per queste ultime si sta consolidando il ricorso alla consulenza di mediatori culturali.
Attrezzature, macchine ed impianti
Nel reparto sono presenti: monitor asserviti alle termoculle, incubatrici, apparecchiature per terapia UVA, carrozzine normali, culle da trasporto, barelle, apparecchiatura per emogasanalisi, bilance, saturimetri, rinofibroscopio, tubi endotracheali, erogatore per aerosol o ossigenoterapia.
Nella sezione Neonatologia si trovano: incubatrici, lampade UV per la fototerapia, tende per l'ossigenoterapia, per la ventilazione assistita, monitor, apparecchi per aerosol, birilubinometri, elettrocardiografi, lampade da visita, pulsimetri, mastosuttori, ventilatori automatici, umidificatori, stimolatori di sensibilità, laringoscopi e broncoscopi.
I fattori di rischio
L’organizzazione del lavoro e i fattori psicologici: fattori di stress legati ai turni, alla non completa programmabilità dell'attività lavorativa, alla diversità delle problematiche poste dai pazienti di diverse fasce di età, alla gestione dell'apprensione dei genitori.
Rischio biologico: ci sono ricoveri per patologie infettive quali meningite, TBC, HIV, malattie gastroenteriche e respiratorie di natura prevalentemente virale, varicella, morbillo. In reparto l’isolamento del paziente avviene seguendo protocolli e linee guida specifici per ciascuna malattia. Rischio radiologico: spesso gli operatori sanitari sono presenti durante l’esecuzione di radiografie ai bambini per immobilizzare il paziente(neonato o bambino irrequieto). Il personale inoltre esegue in reparto l’iniezione del mezzo di contrasto con radioisotopi in caso di indagini scintigrafiche.
Posture: il lavoro si svolge prevalentemente in piedi e comporta l'assunzione di posture obbligate per gli spazi ristretti e per le funzioni specifiche in particolare per le infermiere della sezione Neonatologia.
Rischio chimico: il lattice, contenuto in alcuni strumenti ma prevalentemente nei guanti, è un potente allergizzante responsabile di reazioni a carico della cute, dell'apparato respiratorio, delle congiuntive oppure di reattività sistemiche. La prevenzione si basa sulla individuazione dei soggetti sensibili ai quali vengono forniti guanti di altro materiale; si stanno studiando protocolli latex-free per pazienti ed operatori sanitari allergici. In particolare in questo reparto si privilegiano materiali privi di latice.
Rischio da chemioterapici antiblastici: limitato alla fase di somministrazione del farmaco in quanto la preparazione avviene presso un locale separato e dedicato.
Vengono regolarmente messi a disposizione ed utilizzati tutti i dispositivi di protezione individuale previsti, gli operatori vengono informati e formati sui rischi specifici e sono sottoposti a sorveglianza sanitaria.
Il rischio esterno
L'unico rischio che può essere trasmesso all'esterno è quello da agenti biologici nelle operazioni di trattamento dei rifiuti che viene trattato nella fase relativa alle attività di pulizia.
Il materiale a perdere viene smaltito tramite gli appositi contenitori ermetici riportanti la scritta che identifica il tipo di rischio. Per quanto riguarda il rischio da agenti biologici si rimanda al documento di comparto.
Il danno atteso
Malattie da agenti biologici, patologie da sovraccarico agli arti superiori.